- سرطان پستان چگونه درمان می شود؟ درمان سرطان سینه
- بهترین روش درمان سرطان پستان
- بهترین روش درمان سرطان پستان عبارتند از:
- عمل جراحی سرطان پستان | عمل سرطان سینه زنان
- انواع جراحی سرطان پستان | جراحی سرطان سینه زنان
- برداشتن غدد لنفاوی زیر بغل
- جراحی پلاستیک سرطان پستان
- فرم های خارجی پستان
- راه های جراحی سرطان پستان
- برداشتن سینه در سرطان
- عوارض بعد از عمل سرطان سینه
- پاتولوژی بعد از عمل سرطان سینه
- مراقبتهای بعد از عمل سرطان سینه
- پرتودرمانی سرطان سینه
- عوارض پرتودرمانی سرطان پستان
- برنامه پرتودرمانی سرطان پستان
- انواع درمان های دارویی سرطان پستان
- شیمی درمانی سرطان پستان
- عوارض جانبی شیمی درمانی سرطان پستان | عوارض شیمی درمانی سرطان سینه
- هزینه شیمی درمانی سرطان سینه
- هورمون درمانی سرطان پستان
- انواع هورمون درمانی سرطان پستان
- عوارض هورمون درمانی در سرطان سینه
- درمان هدفمند سرطان پستان
- داروهای اصلاح کننده استخوان سرطان پستان
- انواع دیگر درمان هدفمند برای سرطان پستان
- ایمونوتراپی سرطان پستان
- اثرات عاطفی و اجتماعی بر سرطان پستان
- سرطان سینه بدخیم قابل درمان است
- درمان سرطان پستان عود شده
- درمان سرطان سینه گرید ٢
- درمان سرطان سینه گرید 3
- قرص سرطان سینه
- درمان قطعی سرطان سینه
- مدت زمان درمان سرطان سینه
در این مطلب بهترین روش درمان سرطان پستان و مراقبت از سرطان پستان در مراحل اولیه و موضعی پیشرفته را توضیح می دهیم “استاندارد مراقبت” به معنای بهترین درمان های شناخته شده است، و پزشک می تواند به شما کمک کند تا تمام گزینه های درمانی خود را در نظر بگیرید.
سرطان پستان چگونه درمان می شود؟ درمان سرطان سینه

در مراقبت از سرطان سینه، پزشکان متخصص در زمینه های مختلف درمان سرطان از جمله جراحی، رادیوانکولوژی و مدیکال انکولوژی با رادیولوژیست ها و پاتولوژیست ها همکاری می کنند تا برنامه درمانی کلی بیمار را ایجاد کنند که انواع مختلف درمان را شامل می شود. به این نحوه درمان، تصمیم گیری تیمی چند رشته ای (MDT = Multi-Disciplinary Team) گفته می شود.
درمان سرطان با رادیوتراپی فوق تخصصی توسط دکتر احسان کرباسی متخصص پرتودرمانی
جهت رزرو نوبت تماس بگیرید: 88627420-021
تیم های مراقبت از سرطان شامل انواع دیگر متخصصان مراقبت های بهداشتی، مانند دستیاران پزشک، پرستاران پزشکی، پرستاران سرطان شناسی، مددکاران اجتماعی، داروسازان، مشاوران، متخصصان تغذیه و سایر متخصصان هستند.
بیولوژی و رفتار سرطان پستان بر برنامه درمانی تأثیر می گذارد. برخی از تومورها کوچک تر هستند اما به سرعت رشد می کنند، در حالی که برخی دیگر بزرگ تر هستند و به کندی رشد می کنند. گزینه ها و توصیه های درمانی برای افراد مختلف، متفاوت هستند و به عوامل متعددی بستگی دارند، از جمله:
- زیر گروه تومور
- مرحله تومور
- آزمایشات ژنومی
- سن، سلامت عمومی، وضعیت یائسگی
- وجود جهش های شناخته شده در ژن های ارثی سرطان پستان
اما یک سری مراحل کلی نیز برای درمان سرطان پستان در مراحل اولیه و موضعی پیشرفته وجود دارد که در زیر به آنها اشاره می شود:
هم برای کارسینوم داکتال درجا (DCIS) و هم برای سرطان پستان تهاجمی در مراحل اولیه، پزشکان معمولاً جراحی را برای برداشتن تومور توصیه می کنند. برای اطمینان از اینکه کل تومور برداشته شده است، جراح ناحیه کوچکی از بافت سالم اطراف تومور که حاشیه (مارژین) نامیده می شود را نیز بر می دارد. اگرچه هدف از جراحی حذف تمام سرطان های قابل مشاهده در پستان است، اما سلول های میکروسکوپی ممکن است باقی بمانند. در برخی شرایط، این بدان معناست که ممکن است به جراحی دیگری برای برداشتن سلول های سرطانی باقی مانده نیاز باشد. همچنین ممکن است سلول های میکروسکوپی در خارج از پستان وجود داشته باشد، به همین دلیل است که اغلب پس از جراحی، درمان سیستمیک با دارو توصیه می شود، همانطور که در ادامه توضیح داده شده است.
برای سرطان های بزرگ تر یا سرطان هایی که سریع تر رشد می کنند، پزشکان ممکن است درمان سیستمیک با شیمی درمانی، ایمونوتراپی، و یا درمان هورمونی را قبل از جراحی توصیه کنند که به آن درمان نئوادجوانت می گویند. انجام درمان های دارویی قبل از جراحی ممکن است مزایای متعددی داشته باشد:
- ممکن است انجام جراحی را آسان تر کند زیرا تومور بعد از شیمی درمانی کوچکتر خواهد شد.
- ممکن است پزشک با بررسی پاسخ تومور به درمان، متوجه شود که آیا داروهای خاصی که برای درمان استفاده کرده، کارآمد بوده اند یا خیر.
- ممکن است بتوانید یک درمان جدید را از طریق یک کارآزمایی بالینی امتحان کنید.
- ممکن است سلولهای سرطانی میکروسکوپی در گردش خون وجود داشته باشند، و زمانی که درمان با شیمی درمانی شروع شود (درمان نئوادجونت) این سلولها سریعتر از بین می روند.
- ممکن است سایز تومور در حدی باشد که نیاز به ماستکتومی (برداشتن کل پستان) وجود داشته باشد، در این صورت، شروع درمان با شیمی درمانی (درمان نئوادجونت) ممکن است سبب کوچکتر شدن سایز تومور و امکان انجام جراحی با حفظ پستان (لامپکتومی) شود.
پس از جراحی، گام بعدی در مدیریت مراحل اولیه سرطان پستان، کاهش خطر عود و تلاش برای خلاص شدن از شر سلول های سرطانی باقی مانده در بدن است. این سلول های سرطانی با آزمایش های فعلی قابل شناسایی نیستند، اما اعتقاد بر این است که مسئول عود سرطان هستند، زیرا می توانند در طول زمان رشد کنند.
درمانی که پس از جراحی انجام می شود «درمان ادجوانت یا کمکی» نامیده می شود. درمان های کمکی ممکن است شامل پرتودرمانی، شیمی درمانی، درمان هدفمند، ایمونوتراپی و یا هورمون درمانی باشد.
اینکه آیا درمان کمکی مورد نیاز است به شانس باقی ماندن سلول های سرطانی در پستان یا بدن (یعنی به میزان خطر و احتمال عود) بستگی دارد.
در کنار مرحله بندی سرطان سینه، ابزارهای دیگر می توانند به تخمین پیش آگهی کمک کنند و به شما و پزشک تان در تصمیم گیری در مورد درمان کمکی کمک کنند. بسته به نوع زیر گروه سرطان سینه، این شامل آزمایش هایی می شود که می توانند خطر عود را با آزمایش بافت تومور پیش بینی کنند. چنین آزمایشاتی همچنین ممکن است به پزشک شما کمک کند تا دریابد آیا شیمی درمانی به کاهش خطر عود کمک می کند یا خیر.
اگر جراحی برای برداشتن سرطان امکان پذیر نباشد، غیر قابل عمل نامیده می شود. سپس پزشک، درمان سرطان را به روش های دیگر توصیه می کند. شیمی درمانی، ایمونوتراپی، درمان هدفمند، پرتودرمانی سرطان سینه و یا هورمون درمانی ممکن است برای کوچک کردن سرطان انجام شود.
برای سرطان عود کننده، گزینه های درمانی به نحوه درمان سرطان و ویژگی های سرطان ذکر شده در بالا، مانند ER، PR و HER2 بستگی دارد.
زمانی را برای کسب اطلاعات در مورد همه گزینه های درمانی خود اختصاص دهید و حتماً در مورد چیزهایی که نامشخص هستند سؤال کنید. با پزشک خود در مورد اهداف هر درمان و آنچه می توانید در حین دریافت درمان انتظار داشته باشید صحبت کنید. این نوع گفتگوها “تصمیم گیری مشترک” نامیده می شود. تصمیم گیری مشترک زمانی است که شما و پزشکان تان با هم در تعامل هستید تا درمان هایی را انتخاب کنید که متناسب با اهداف مراقبت شما باشد. تصمیم گیری مشترک به ویژه برای سرطان پستان بسیار حائز اهمیت است زیرا گزینه های درمانی مختلفی وجود دارد.
بهترین روش درمان سرطان پستان مورد استفاده برای مراحل اولیه و مراحل پیشرفته در ادامه توضیح داده شده است. برنامه مراقبتی شما همچنین شامل درمان علائم و عوارض جانبی است که بخش مهمی از درمان های سرطان پستان به شمار می رود.
بهترین روش درمان سرطان پستان
بهترین روش درمان سرطان پستان عبارتند از:
- عمل جراحي
- پرتودرمانی
- شیمی درمانی
- درمان هورمونی
- درمان هدفمند
- ایمونوتراپی
در بخش های بعدی درباره هریک از این درمان های سرطان پستان به طور مفصل شرح داده ایم.
عمل جراحی سرطان پستان | عمل سرطان سینه زنان
جراحی به معنای برداشتن تومور و برخی از بافت های سالم اطراف آن است. همچنین از جراحی برای بررسی غدد لنفاوی زیر بغل استفاده می شود. انکولوژیست جراحی، پزشکی است که در درمان سرطان با جراحی تخصص دارد.
انتخاب جراحی تاثیری بر نیاز شما به درمان دارویی، مانند شیمی درمانی، هورمون درمانی و یا درمان هدفمند ندارد. درمان های دارویی بر اساس ویژگی های تومور تجویز می شوند، نه بر اساس نوع جراحی که انجام می دهید.
به طور کلی، هر چه تومور کوچکتر باشد، بیمار گزینه های جراحی بیشتری دارد.
انواع جراحی سرطان پستان | جراحی سرطان سینه زنان
انواع جراحی برای سرطان سینه شامل موارد زیر است:
- لامپکتومی. این روش، شامل برداشتن تومور و یک حاشیه کوچک از بافت سالم اطراف تومور است. در این روش بیشتر بافت پستان باقی می ماند. برای سرطان مهاجم، اغلب پس از جراحی، پرتودرمانی برای بافت باقیمانده پستان توصیه می شود، به ویژه برای بیماران جوان تر، بیماران مبتلا به تومورهای گیرنده هورمونی منفی و بیمارانی که تومورهای بزرگ تری دارند. در مورد DCIS، پرتودرمانی بعد از جراحی معمولا تجویز می شود. لامپکتومی ممکن است جراحی حفظ پستان، ماستکتومی جزئی، کوادرانکتومی یا ماستکتومی سگمنتال نیز نامیده شود.
- ماستکتومی. این عمل، شامل جراحی برداشتن کل پستان است. انواع مختلفی از ماستکتومی وجود دارد. با پزشک خود در مورد اینکه آیا می توان پوست را حفظ کرد (تحت عنوان ماستکتومی با حفظ پوست)، یا اینکه آیا نوک پستان را می توان حفظ کرد (تحت عنوان ماستکتومی حفظ کننده نوک پستان)، یا ماستکتومی کامل صحبت کنید. پزشک شما همچنین میزان بزرگی تومور در مقایسه با اندازه پستان شما را در تعیین بهترین نوع جراحی برای شما در نظر می گیرد.
برداشتن غدد لنفاوی زیر بغل
در برخی از سرطان ها می توان سلول های سرطانی را در غدد لنفاوی زیر بغل یافت. دانستن اینکه آیا هر یک از غدد لنفاوی نزدیک پستان حاوی سرطان هستند می تواند اطلاعات مفیدی برای تعیین درمان و پیش آگهی ارائه دهد.
به طور کلی، برای اکثر افراد مبتلا به سرطان پستان در مراحل اولیه با تومورهایی که با جراحی قابل برداشتن هستند و غدد لنفاوی زیر بغل آنها بزرگ نشده است، بیوپسی غدد لنفاوی نگهبان، روش استاندارد و بررسی زیر بغل است. با این حال، در شرایط خاص، ممکن است بهتر باشد که تحت هیچ گونه جراحی زیر بغل قرار نگیرید. شما باید با جراح خود در مورد اینکه آیا این روش برای شما مناسب است یا خیر صحبت کنید.

جراحی پلاستیک سرطان پستان
بیمارانی که ماستکتومی یا فلوشیپ جراحی پستان انجام می دهند ممکن است بخواهند همزمان بازسازی پستان را نیز انجام دهند. این جراحی به منظور بازسازی پستان با استفاده از بافت گرفته شده از قسمت دیگری از بدن یا ایمپلنت های مصنوعی انجام می شود. بازسازی معمولا توسط جراح پلاستیک یا فلوشیپ جراحی پستان انجام می شود. بازسازی انجام شده همزمان با ماستکتومی، بازسازی فوری نامیده می شود. همچنین ممکن است در آینده این جراحی را انجام دهید که به آن بازسازی تاخیری گفته می شود.
برای برخی از بیمارانی که تحت عمل لامپکتومی قرار می گیرند، بازسازی به منظور حفظ ظاهر مشابه هر دو پستان، جراحی انکوپلاستیک نامیده می شود. این نوع جراحی ممکن است توسط جراح سینه انجام شود.
تکنیک های مورد بحث در زیر معمولا برای شکل دادن به سینه جدید استفاده می شود:
ایمپلنت ها. ایمپلنت پستان از فرم های پر شده با سالین یا ژل سیلیکونی برای تغییر شکل پستان استفاده می کند. قسمت بیرونی ایمپلنت سالین از سیلیکون تشکیل شده است و با سالین استریل که از آب و نمک تشکیل شده، پر شده است. ایمپلنت های سیلیکونی به جای سالین با ژل سیلیکون پر می شوند. قبلاً نگرانی هایی در مورد مرتبط بودن آنها با اختلالات بافت همبند مطرح شده بود، اما شواهد واضحی از این موضوع یافت نشده است.
قبل از کاشت ایمپلنت دائمی، در پستان بیمار ممکن است به طور موقت یک گشاد کننده بافت قرار داده شود که فضایی با اندازه متناسب با ایمپلنت ایجاد می کند. ایمپلنت ها را می توان در بالا یا زیر عضله پستان قرار داد. با پزشک خود در مورد مزایا و خطرات ایمپلنت های سیلیکونی و سالین مشورت کنید. طول عمر ایمپلنت به خود فرد بستگی دارد. با این حال، برخی از افراد هرگز نیازی به تعویض آنها نخواهند داشت. عوامل مهم دیگری که در انتخاب ایمپلنت باید در نظر گرفته شود عبارتند از:
- ایمپلنت های سالین گاهی اوقات در قسمت بالا موج دار می شوند یا با گذشت زمان جابه جا می شود، اما بسیاری از افراد آن را تا آن حد آزاردهنده نمی دانند که نیازی به تعویض آن باشد.
- ایمپلنت های سالین با ایمپلنت های سیلیکونی تفاوت دارند. آنها اغلب حین لمس سفت تر از ایمپلنت های سیلیکونی هستند (بخصوص اگر بیش از حد پر شوند)، اما در صورت کم حجم بودن، می توانند احساس نرم تری ایجاد کنند.
ممکن است ایمپلنت های پستان مشکلاتی نیز داشته باشند. برخی از افراد با شکل یا ظاهر آنها مشکل دارند. ایمپلنت ها ممکن است پاره شوند یا بشکنند، و باعث درد و بافت اسکار در اطراف ایمپلنت شوند یا عفونی شوند. ایمپلنت ها همچنین به ندرت با انواع دیگر سرطان، از جمله نوعی به نام لنفوم سلول بزرگ آناپلاستیک مرتبط با ایمپلنت پستان (BIA-ALCL) مرتبط اند.
جراحی فلپ بافتی. این تکنیک ها از ماهیچه و بافت سایر نقاط بدن برای تغییر شکل پستان استفاده می کنند. جراحی فلپ بافت ممکن است با “فلپ پدیکل” انجام شود، به این معنی که بافت کمر یا شکم بدون برش رگ های خونی به قفسه سینه منتقل می شود. “فری فلپ” به این معنی است که رگ های خونی بریده می شوند و جراح باید بافت منتقل شده را به رگ های خونی جدید در قفسه سینه متصل کند. چندین روش فلپ وجود دارد:
- فلپ عضله راست شکمی عرضی (TRAM). این روش که می تواند به صورت فلپ پدیکل یا فری فلپ انجام شود، از ماهیچه و بافت دیواره پایین معده استفاده می کند.
- فلپ Latissimus dorsi. در این روش فلپ پدیکل از ماهیچه و بافت قسمت بالای کمر استفاده می شود. ایمپلنت ها اغلب در طی این جراحی فلپ وارد می شوند.
- فلپ سوراخ کننده شریان اپی گاستریک تحتانی (DIEP). فری فلپ DIEP بافت را از شکم می گیرد و جراح رگ های خونی را به دیواره قفسه سینه متصل می کند.
- فری فلپ گلوتئال. فری فلپ گلوتئال از بافت و عضله باسن برای ایجاد پستان استفاده می کند و جراح نیز رگ های خونی را متصل می کند. فلپ عضله گراسیل فوقانی عرضی (TUG) که از عضله بافت بالای ران استفاده می کند نیز ممکن است یک جایگزین باشد.
از آنجایی که رگ های خونی با جراحی های فلپ درگیر هستند، این استراتژی ها معمولاً برای افرادی که سابقه دیابت یا بیماری بافت همبند یا بیماری عروقی دارند یا برای افرادی که سیگار می کشند توصیه نمی شود، زیرا خطر مشکلات حین و بعد از جراحی بسیار بیشتر است.
فلپ سوراخ کننده شریان اپی گاستریک تحتانی و سایر روش های فلپ، رویه های طولانی تر با زمان بهبودی طولانی تر هستند. با این حال، ظاهر پستان ممکن است ارجحیت داشته باشد، به خصوص زمانی که پرتودرمانی بخشی از برنامه درمانی باشد.
برای اطلاعات بیشتر در مورد گزینه های بازسازی و ارجاع به جراح، با پزشک خود صحبت کنید. وقتی به یک جراح فکر می کنید، پزشکی را انتخاب کنید که در انواع جراحی های ترمیمی، از جمله ایمپلنت و جراحی های فلپ، تجربه داشته باشد. جراحان می توانند در مورد جوانب مثبت و منفی هر روش اطلاعات مفیدی در اختیارتان قرار دهند.
فرم های خارجی پستان
پروتز پستان خارجی یا فرم پستان مصنوعی گزینه ای برای افرادی که قصد دارند جراحی ترمیمی را به تعویق بیندازند یا انجام ندهند را فراهم می کند. پروتزها از سیلیکون یا مواد نرم ساخته می شوند و در یک سوتین ماستکتومی قرار می گیرند. پروتزهای پستان را می توان برای ایجاد ظاهری مناسب و طبیعی تر به طور سفارشی ساخت.

راه های جراحی سرطان پستان
به طور خلاصه، گزینه های درمان جراحی شامل موارد زیر است:
- برداشتن سرطان پستان: روش اول لامپکتومی یا ماستکتومی جزئی است که عموما پرتودرمانی نیز به دنبال آن باید انجام شود. روش دوم ماستکتومی یا برداشتن کل پستان است که ممکن است با / بدون بازسازی فوری پستان انجام شود.
- ارزیابی غدد لنفاوی: شامل بیوپسی غدد لنفاوی نگهبان و یا تشریح غدد لنفاوی زیر بغل است.
به بیماران توصیه می شود که با پزشک خود در مورد اینکه کدام گزینه جراحی برای آنها مناسب است صحبت کنند. همچنین، با تیم مراقبت های بهداشتی خود در مورد عوارض جانبی احتمالی جراحی خاصی که خواهید داشت و اینکه در چه مواردی باید با پزشک خود تماس بگیرید، صحبت کنید.
جراحی گسترده تر، مانند ماستکتومی، همیشه بهتر نیست و ممکن است عوارض بیشتری ایجاد کند وبقای طولانی مدت افرادی که لامپکتومی و پرتودرمانی را انتخاب می کنند دقیقاً مشابه کسانی است که ماستکتومی می کنند. حتی با ماستکتومی، نمی توان تمام بافت پستان را برداشت و هنوز احتمال عود یا ایجاد سرطان جدید پستان وجود دارد.
افرادی که در معرض خطر بسیار بالایی برای ابتلا به سرطان جدید در پستان دیگر هستند، بهتر است ماستکتومی دوطرفه را در نظر بگیرند، به این معنی که هر دو پستان برداشته شوند. این شامل افراد مبتلا به جهش ژن BRCA1 و BRCA2 و افراد مبتلا به سرطان در هر دو سینه می شود.
افرادی که دارای جهش های ژن BRCA1 یا BRCA2 هستند باید با پزشک خود در مورد اینکه کدام گزینه جراحی برای آنها بهتر است صحبت کنند، زیرا خطر ابتلا به سرطان پستان در پستان مقابل و ابتلا به سرطان پستان جدید در همان پستان در مقایسه با آن ها افزایش می یابد. با این حال، همه کاندیدای مناسبی برای این روش نیستند. برای مثال، برای کسانی که پستان های بزرگی دارند و حجم نوک پستان شان کم است، ممکن است ابتدا عمل کوچک کردن سینه انجام شود تا نوک پستان در موقعیت بهتری قرار گیرد.
برای ارزیابی خطر ابتلا به سرطان در پستان مخالف و تعیین اینکه آیا ممکن است واجد شرایط ماستکتومی کاهش دهنده خطر باشید، پزشک چندین عامل را در نظر می گیرد:
- سن تشخیص
- سابقه خانوادگی سرطان پستان
- احتمال عود سرطان پستان یا سایر سرطان هایی که ممکن است داشته باشید، مانند سرطان تخمدان
- توانایی شما برای انجام ویزیت های منظم و اقداماتی نظیر ام آر آی پستان، برای جستجوی سرطان پستان
- هر بیماری یا شرایط دیگری که ممکن است داشته باشید
- میزان امید به زندگی
افرادی که دارای جهش ژنی با خطر متوسط هستند، مانند PALB2، CHEK2 یا ATM، همچنین باید با پزشک خود در مورد خطر ابتلا به سرطان پستان در پستان مقابل صحبت کنند و اینکه آیا انجام ماستکتومی کاهش دهنده خطر، از جمله ماستکتومی بدون برداشتن نوک پستان، ممکن است برای آنها مناسب باشد یا خیر.
افرادی که دارای جهش پرخطر هستند و تمایل به ماستکتومی دوطرفه ندارند باید به طور منظم ماموگرافی سالانه و MRI پستان انجام دهند.
برای افرادی که در معرض خطر ابتلا به سرطان پستان در آینده نیستند، برداشتن پستان سالم همزمان با پستان مبتلا به سرطان، توصیه نمی شود، چون این کار، نه از عود سرطان می کاهد و نه به طول عمر بیماران می افزاید و نه لزوم انجام درمان های بعدی را تغییر می دهد. بلکه بقا (طول عمر) بر اساس پیش آگهی سرطان اولیه است. علاوه بر این، جراحی گسترده تر ممکن است با عوارض بیشتر مرتبط باشد.
برداشتن سینه در سرطان
برداشتن سینه یا ماستکتومی، یک عمل جراحی است که در آن تمام بافت سینه برداشته میشود. این عمل اغلب برای درمان سرطان سینه یا در موارد نادر، برای پیشگیری از سرطان سینه در زنان با خطر بسیار بالا انجام میشود.
عوارض بعد از عمل سرطان سینه
عوارض بعد از عمل سرطان سینه به نوع جراحی، وسعت جراحی، سلامت عمومی بیمار و عوامل دیگر بستگی دارد. در حالی که اکثر افراد بعد از عمل جراحی بهبودی خوبی دارند، اما برخی ممکن است عوارضی را تجربه کنند.
عوارض شایع بعد از عمل سرطان سینه:
- درد: درد در ناحیه جراحی و اطراف آن شایع است و معمولاً با داروهای مسکن قابل کنترل است.
- تورم: تورم در سینه، زیر بغل و بازو طبیعی است و معمولاً بعد از چند هفته برطرف میشود.
- کبودی: کبودی در ناحیه جراحی و اطراف آن شایع است و معمولاً بعد از چند هفته برطرف میشود.
- بیحسی یا گزگز: ممکن است در ناحیه جراحی و اطراف آن بیحسی یا گزگز احساس کنید. این عوارض معمولاً موقتی هستند.
- محدودیت حرکتی: ممکن است در حرکت دادن بازو و شانه خود محدودیت داشته باشید. این محدودیت معمولاً با فیزیوتراپی بهبود مییابد.
- عفونت: عفونت در محل جراحی میتواند رخ دهد. علائم عفونت شامل قرمزی، تورم، درد و ترشح چرک است.
- سروما: سروما به جمع شدن مایع زیر پوست در محل جراحی گفته میشود. سروما معمولاً خود به خود برطرف میشود، اما در برخی موارد ممکن است نیاز به تخلیه داشته باشد.
- لنف ادم: لنف ادم به تورم بازو در سمتی که غدد لنفاوی زیر بغل برداشته شده است، گفته میشود. لنف ادم میتواند یک عارضه طولانی مدت باشد.
پاتولوژی بعد از عمل سرطان سینه
پاتولوژی بعد از عمل سرطان سینه یک بخش حیاتی از فرآیند درمان است. در این مرحله، بافت برداشته شده طی عمل جراحی به آزمایشگاه پاتولوژی فرستاده میشود تا زیر میکروسکوپ بررسی شود.
مراقبتهای بعد از عمل سرطان سینه
بعد از عمل سرطان سینه، مراقبت دقیق از خودتان برای بهبودی سریع و پیشگیری از عوارض خیلی مهمه. حتما طبق دستور پزشک، پانسمان زخم رو مرتب عوض کنید و اون رو تمیز و خشک نگه دارید. برای کنترل درد، از داروهای مسکن تجویز شده استفاده کنید و کمپرس سرد روی محل جراحی بذارید.
در ابتدا، حرکت دادن بازو و شانه ممکنه سخت باشه، اما با ورزشهای ملایم و کششی به مرور زمان بهتر میشه. اگه غدد لنفاوی زیر بغلتون برداشته شده، برای پیشگیری از تورم بازو، دستورات پزشک رو در مورد مراقبت از دستتون به دقت انجام بدید. در کل، استراحت کافی، تغذیه سالم و فعالیت بدنی بهبودی شما رو سریعتر میکنه. در صورت مشاهده هرگونه عارضه یا نگرانی، حتما به پزشک مراجعه کنید.

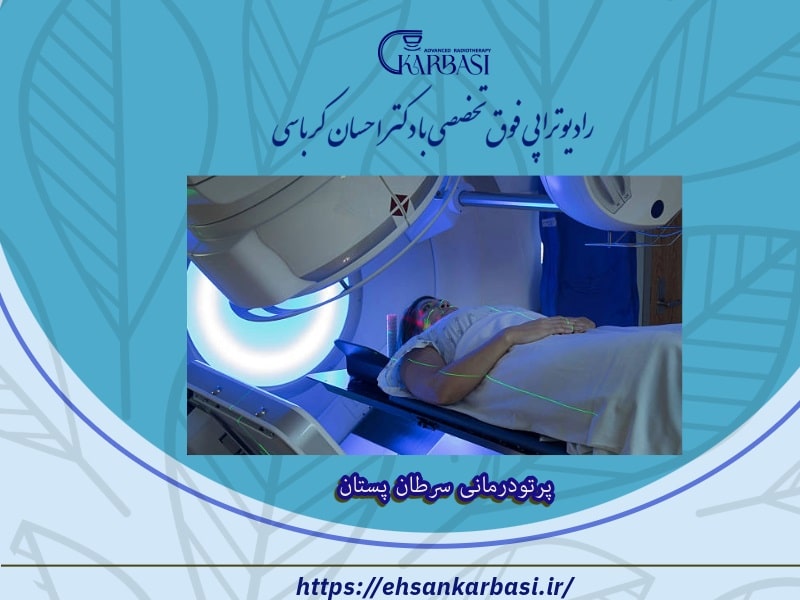
پرتودرمانی سرطان سینه
رادیوتراپی یا پرتودرمانی، به بکارگیری اشعه ایکس با انرژی بالا یا ذرات دیگر برای از بین بردن سلول های سرطانی اطلاق می گردد. پزشکی که در انجام پرتودرمانی برای درمان سرطان تخصص دارد، رادیوتراپی انکولوژیست نامیده می شود. انواع مختلفی از پرتودرمانی وجود دارد:
- پرتودرمانی خارجی سرطان پستان. این رایج ترین شکل پرتودرمانی است و توسط دستگاهی خارج از بدن انجام می شود. این روش شامل پرتودرمانی کل پستان و پرتودرمانی جزئی پستان و همچنین پرتودرمانی شتاب گرفته پستان است که می تواند به جای چند هفته، تنها در چند روز انجام شود.
- پرتودرمانی حین عمل سرطان پستان. این زمانی است که پرتو درمانی با استفاده از پروب در اتاق عمل انجام می شود.
- براکی تراپی سرطان پستان. این نوع پرتودرمانی با قرار دادن منابع رادیواکتیو در تومور انجام می شود.
اگرچه نتایج تحقیقات دلگرم کننده است، اما پرتودرمانی حین عمل و براکی تراپی به طور گسترده مورد استفاده قرار نمی گیرند. در بکارگیری، آنها ممکن است گزینه مناسبی برای بیماران مبتلا به تومور کوچکی باشند که به غدد لنفاوی گسترش نیافته است.
- پرتودرمانی جزئی پستان. پرتودرمانی جزئی پستان (PBI) پرتو درمانی است که به جای کل پستان مستقیماً به ناحیه تومور هدایت می شود. این روش پس از لامپکتومی رایج تر است. هدف قرار دادن اشعه به طور مستقیم به ناحیه تومور معمولاً مدت زمانی را که بیماران برای دریافت پرتودرمانی نیاز دارند کوتاه می کند. با این حال، فقط برخی از بیماران ممکن است پرتودرمانی جزئی پستان تجویز شود. اگرچه نتایج اولیه امیدوار کننده بوده است، اما پرتودرمانی جزئی پستان هنوز در حال بررسی است. با این حال، در حال حاضر بخشی از مراقبت های معمول در شرایط خاص، از جمله برای افراد خاص مبتلا به سرطان پستان در مراحل اولیه به شمار می رود. ممکن است بهتر باشید با انکولوژیست پرتودرمانی خود در مورد مزایا و معایب این روش در مقایسه با پرتودرمانی کل پستان مشورت کنید.
پرتودرمانی جزئی پستان را می توان همراه با پرتودرمانی استاندارد خارجی انجام داد که بر روی ناحیه ای که تومور برداشته شده است و نه روی کل پستان تمرکز دارد. پرتودرمانی جزئی پستان همچنین ممکن است با براکی تراپی با استفاده از کاتترهای پلاستیکی یا یک عصای فلزی که به طور موقت در سینه قرار می گیرد، انجام شود. براکی تراپی پستان می تواند شامل دوره های کوتاه درمان، از 1 دوز تا 1 هفته باشد. همچنین می توان آن را به صورت 1 دوز در اتاق عمل بلافاصله پس از برداشتن تومور تجویز کرد. این اشکال پرتودرمانی متمرکز در حال حاضر فقط برای بیماران مبتلا به تومور کوچکتر، کمتر تهاجمی و منفی گره لنفاوی استفاده می شود.
- پرتودرمانی با شدت تعدیل شده سرطان پستان. پرتودرمانی با شدت تعدیل شده (IMRT) یک روش پیشرفته تر برای انجام پرتودرمانی خارجی به پستان است. شدت تابش به پستان برای هدف قرار دادن بهتر تومور متفاوت است و پرتو به طور یکنواخت در سراسر پستان پخش می شود. استفاده از IMRT دوز تابش را کاهش می دهد و ممکن است آسیب احتمالی به اندام های مجاور مانند قلب و ریه را کاهش دهد و همچنین خطر برخی عوارض جانبی فوری مانند پوسته پوسته شدن ناحیه در طول درمان را کاهش دهد. این امر به ویژه برای افرادی که پستان های متوسط تا بزرگی دارند و در مقایسه با افراد با پستان های کوچک تر در معرض خطر عوارض جانبی مانند پوسته پوسته شدن و سوختگی ناحیه هستند، می تواند مهم باشد. IMRT همچنین ممکن است به کاهش اثرات طولانی مدت بر روی بافت پستان، مانند سختی، تورم، یا تغییر رنگ، که در تکنیک های رادیوتراپی قدیمی تر رایج بود، کمک کند. IMRT برای همه افراد توصیه نمی شود. برای کسب اطلاعات بیشتر با انکولوژیست پرتودرمانی خود صحبت کنید. همچنین مهم است که قبل از شروع هر نوع درمانی با شرکت بیمه سلامت خود مشورت کنید تا از پوشش آن مطمئن شوید.
- پروتون درمانی سرطان پستان. پرتودرمانی استانداردی که از اشعه ایکس برای درمان سرطان پستان بهره می برد و به آن فوتون درمانی نیز می گویند برای از بین بردن سلول های سرطانی استفاده می شود. پروتون درمانی نوعی پرتودرمانی خارجی است که از پروتون به جای اشعه ایکس استفاده می کند. پروتون ها در انرژی بالا می توانند سلول های سرطانی را از بین ببرند. پروتون ها دارای خواص فیزیکی متفاوتی هستند که ممکن است به پرتودرمانی اجازه دهد هدفمندتر از فوتون درمانی باشد و به طور بالقوه دوز پرتو را کاهش دهد. این درمان همچنین ممکن است میزان تشعشعات نزدیک به قلب را کاهش دهد. محققان در حال مطالعه مزایای پروتون درمانی در مقابل فوتون درمانی در کارآزمایی های بالینی هستند. در حال حاضر پروتون درمانی یک درمان تجربی است و ممکن است به طور گسترده در دسترس نباشد یا تحت پوشش بیمه درمانی نباشد.
یک برنامه پرتودرمانی معمولاً شامل تعداد معینی از جلسات درمان است که در یک دوره زمانی معین، مانند 5 روز در هفته به مدت 3 تا 6 هفته، انجام می شود. پرتودرمانی اغلب به کاهش خطر عود در پستان کمک می کند. در واقع، با جراحی مدرن و پرتودرمانی، نرخ عود در پستان در حال حاضر کمتر از 5٪ در 10 سال پس از درمان یا 6٪ تا 7٪ در 20 سال پس از درمان است. نرخ بقا در لامپکتومی یا ماستکتومی یکسان است. اگر سرطان در غدد لنفاوی زیر بغل نیز وجود داشته باشد، ممکن است پرتودرمانی به همان سمت گردن یا زیر بغل نزدیک به پستان یا دیواره قفسه سینه نیز انجام شود.
پرتودرمانی ممکن است بعد یا قبل از جراحی انجام شود:
- پرتودرمانی آدجوانت یا کمکی. پس از جراحی انجام می شود. اکثر بیمارانی که لامپکتومی می کنند، پرتودرمانی نیز دارند. بیمارانی که ماستکتومی می کنند ممکن است بسته به ویژگی های تومور به پرتودرمانی نیاز داشته باشند یا نداشته باشند. اگر بیمار تومور بزرگتر، سرطان غدد لنفاوی، سلول های سرطانی خارج از کپسول غدد لنفاوی، یا سرطانی که در پوست یا دیواره قفسه سینه رشد کرده است، و همچنین به دلایل دیگر، ممکن است پرتودرمانی پس از ماستکتومی توصیه شود. هنگامی که به بیماران توصیه می شود شیمی درمانی کمکی نیز انجام دهند، پرتودرمانی معمولاً پس از اتمام شیمی درمانی انجام می شود.
- پرتودرمانی نئوادجوانت. نوعی پرتودرمانی است که قبل از جراحی برای کوچک کردن یک تومور بزرگ انجام می شود که برداشتن آن را آسان تر می کند. این روش غیرمعمول است و معمولاً تنها زمانی مورد توجه قرار می گیرد که نتوان تومور را با جراحی برداشت.
عوارض پرتودرمانی سرطان پستان
پرتودرمانی می تواند عوارض جانبی، از جمله خستگی، تورم پستان، قرمزی و یا تغییر رنگ پوست، و درد یا سوزش در پوستی که پرتو به آن تابیده شده، گاهی اوقات همراه با تاول یا پوسته پوسته شدن ایجاد کند. پزشک شما می تواند برخی داروهای موضعی را برای استفاده از پوست برای درمان برخی از این عوارض جانبی تجویز کند.
به ندرت، مقدار کمی از ریه می تواند تحت تاثیر پرتودرمانی قرار گیرد و باعث پنومونیت (تورم بافت ریه ناشی از تشعشع) شود. این خطر به اندازه ناحیه ای که پرتودرمانی دریافت کرده است بستگی دارد و با گذشت زمان بهبود می یابد.
لینک های مفید:

برنامه پرتودرمانی سرطان پستان
پرتودرمانی معمولاً روزانه به مدت چند هفته انجام می شود:
- پس از لامپکتومی. پرتودرمانی پس از لامپکتومی، پرتودرمانی با پرتو خارجی است که در طول هفته به مدت 3 تا 4 هفته، در صورتی که سرطان در غدد لنفاوی نباشد، انجام می شود. اگر غدد لنفاوی نیز درگیر باشد، پرتودرمانی به مدت 5 تا 6 هفته انجام می شود. با این حال، این دوره ها متغیر هستند، زیرا ترجیح بر این است که مدت زمان کوتاه تری به بیمارانی که معیارهای درمان کوتاه تری دارند، اختصاص داده شود. این اغلب با پرتودرمانی برای کل پستان شروع می شود و سپس برای درمان های باقی مانده، یک درمان متمرکزتر به جایی که تومور در پستان قرار داشته است، انجام می شود. این بخش متمرکز از درمان که “بوست” نام دارد، برای بیماران مبتلا به سرطان پستان مهاجم استاندارد است تا خطر عود در پستان را کاهش دهد. افراد مبتلا به کارسینوم داکتال درجا نیز ممکن است این بوست را دریافت کنند. برای بیماران با خطر عود کمتر، دریافت بوست ممکن است اختیاری باشد. مهم است که این رویکرد درمانی را با پزشک خود در میان بگذارید.
- بعد از ماستکتومی. برای کسانی که بعد از ماستکتومی نیاز به پرتودرمانی دارند، معمولاً 5 روز در هفته به مدت 5 تا 6 هفته پرتودرمانی انجام می شود. پرتودرمانی را می توان قبل یا بعد از جراحی ترمیمی انجام داد. همانطور که پس از لامپکتومی انجام می شود، ممکن است به برخی از بیماران توصیه شود که کمتر از 5 هفته پس از ماستکتومی پرتودرمانی داشته باشند.
حتی برنامه های کوتاه تری نیز مورد مطالعه قرار گرفته اند و در برخی مراکز به مدت 5 روز استفاده می شوند.
این برنامه های کوتاه تر ممکن است برای بیمارانی که پس از ماستکتومی یا پرتودرمانی غدد لنفاوی خود به پرتودرمانی نیاز دارند، گزینه مناسبی نباشند. همچنین، ممکن است برای برخی از افراد با سینه های بسیار بزرگ به برنامه های طولانی تر پرتودرمانی نیاز باشد.
پرتودرمانی کمکی برای بیماران مسن تر و یا کسانی که تومور کوچکی دارند
مطالعات تحقیقاتی اخیر امکان اجتناب از پرتودرمانی برای افراد بالای 75 سال مبتلا به تومور گیرنده مثبت استروژنی (ER مثبت) که غدد لنفاوی منفی بوده و در مراحل اولیه (تومور کوچکتر) و کمتر تهاجمی باشد، را بررسی کرده است. نکته مهم این است که این مطالعات نشان می دهد که برای افرادی که تومورهای کوچک و کم خطر پستان دارند که با لامپکتومی و متعاقبا رادیوتراپی برداشته می شوند، احتمال بازگشت سرطان در همان پستان بسیار کم است.

انواع درمان های دارویی سرطان پستان
برنامه درمانی ممکن است شامل تجویز داروهایی برای از بین بردن سلول های سرطانی باشد. دارو ممکن است از طریق جریان خون یا به شکل خوراکی داده شود تا به سلول های سرطانی در سراسر بدن برسد. هنگامی که دارویی به این روش تجویز می شود، درمان سیستمیک نامیده می شود. همچنین ممکن است دارو به صورت موضعی داده شود، یعنی زمانی که دارو مستقیماً روی سرطان اعمال می شو،. ولی این روش تقریباً هرگز در درمان سرطان پستان انجام نمی شود.
این درمان به طور کلی توسط یک انکولوژیست پزشکی تجویز می شود. داروها اغلب از طریق پورت (یک لوله داخل وریدی (IV) قرار داده شده در ورید)، با استفاده از یک سوزن و یا تزریق در عضله یا زیر پوست، یا به عنوان یک قرص یا کپسول خوراکی داده می شوند. اگر داروهای خوراکی برای شما تجویز شود، حتما از تیم مراقبت های بهداشتی خود در مورد نحوه نگهداری ایمن آنها بپرسید.
انواع داروهای مورد استفاده برای سرطان سینه عبارتند از:
- شیمی درمانی
- هورمون درمانی
- درمان هدفمند
- ایمونوتراپی
هر یک از این روش های درمانی برای درمان سرطان پستان غیر متاستاتیک در ادامه با جزئیات بیشتری مورد بحث قرار گرفته است.
یک فرد ممکن است یک نوع دارو را در یک زمان یا ترکیبی از داروها را به طور همزمان دریافت کند. داروها همچنین ممکن است به عنوان بخشی از یک برنامه درمانی که شامل جراحی و یا پرتودرمانی است، تجویز شوند. داروهای مختلف یا ترکیبی از داروها برای درمان بیماری متاستاتیک استفاده می شود.
داروهای مورد استفاده برای درمان سرطان به طور مداوم در حال ارزیابی هستند. پزشک شما ممکن است به شما پیشنهاد کند که در کارآزمایی های بالینی شرکت کنید که در حال مطالعه روش های جدید برای درمان سرطان پستان هستند. اغلب صحبت کردن با پزشک خود بهترین راه برای آگاهی از داروهایی که برای شما تجویز می شود، اهداف آنها و عوارض جانبی یا تداخلات احتمالی آنها با سایر داروها است.

شیمی درمانی سرطان پستان
شیمی درمانی، استفاده از داروها برای از بین بردن سلول های سرطانی است که معمولاً با جلوگیری از رشد وتقسیم سلول های سرطانی عمل می کنند. ممکن است قبل از جراحی برای کوچک کردن یک تومور بزرگ، آسانتر کردن جراحی و یا کاهش خطر عود، شیمی درمانی تجویز شود. هنگامی که قبل از جراحی تجویز می شود، به آن شیمی درمانی نئوادجوانت می گویند. همچنین ممکن است پس از جراحی برای کاهش خطر عود تجویز شود که شیمی درمانی آدجوانت یا کمکی نامیده می شود.
برنامه شیمی درمانی نئوادجوانت یا ادجوانت معمولاً شامل ترکیبی از داروها است که در چندین چرخه خاص در یک دوره زمانی معین تجویز می شود. بسته به اینکه چه چیزی در آزمایشات بالینی برای آن نوع برنامه خاص بهترین عملکرد را داشته باشد، شیمی درمانی در برنامه های مختلفی انجام می شود. ممکن است یک بار در هفته، هر 2 هفته یک بار یا هر 3 هفته یک بار تجویز شود. انواع مختلفی از شیمی درمانی برای درمان سرطان سینه استفاده می شود. داروهای رایج عبارتند از:
- دوستاکسل (تاکسوتر)
- پاکلیتاکسل (تاکسول)
- دوکسوروبیسین
- اپی روبیسین (Ellence)
- کاپسیتابین (Xeloda)
- کربوپلاتین
- سیکلوفسفامید
- فلوئورواوراسیل (5-FU)
- متوترکسات
- پاکلی تاکسل متصل به پروتئین (آبراکسان)
یک بیمار ممکن است یک دارو یا ترکیبی از داروهای مختلف را به طور همزمان برای درمان سرطان خود دریافت کند. تحقیقات نشان داده است که ترکیبی از داروهای خاص گاهی موثرتر از داروهای منفرد برای درمان کمکی است.
داروهای فوق الذکر اغلب به شکل ترکیبی به عنوان درمان نئوادجوانت یا ادجوانت برای سرطان پستان در مراحل اولیه و موضعی پیشرفته استفاده می شوند، برخی از رژیمهای دارویی شیمی درمانی عبارتند از:
- AC (دوکسوروبیسین و سیکلوفسفامید)
- EC (اپی روبیسین، سیکلوفسفامید)
- AC یا EC و به دنبال آن T (پاکلیتاکسل یا دوستاکسل)، یا برعکس
- CAF (سیکلوفسفامید، دوکسوروبیسین و 5FU)
- CEF (سیکلوفسفامید، اپی روبیسین و 5FU)
- CMF (سیکلوفسفامید، متوترکسات، و 5FU)
- TAC (دوستاکسل، دوکسوروبیسین و سیکلوفسفامید)
- TC (دوستاکسل و سیکلوفسفامید)
- کاپسیتابین (Xeloda)
درمان هایی که گیرنده HER2 را هدف قرار می دهند ممکن است همراه با شیمی درمانی برای سرطان پستان HER2 -مثبت داده شوند (به «درمان هدفمند» در ادامه مراجعه کنید). یک نمونه، آنتی بادی تراستوزوماب است. رژیم های ترکیبی برای سرطان پستان HER2 -مثبت در مراحل اولیه ممکن است شامل موارد زیر باشد:
- AC-TH (دوکسوروبیسین، سیکلوفسفامید، پاکلیتاکسل یا دوستاکسل، تراستوزوماب)
- AC-THP (دوکسوروبیسین، سیکلوفسفامید، پاکلیتاکسل یا دوستاکسل، تراستوزوماب، پرتوزوماب)
- TCH (پاکلیتاکسل یا دوستاکسل، کربوپلاتین، تراستوزوماب)
- TCHP (پاکلیتاکسل یا دوستاکسل، کربوپلاتین، تراستوزوماب، پرتوزوماب)
- TH (پاکلیتاکسل، تراستوزوماب)
ایمونوتراپی ممکن است همراه با شیمی درمانی برای سرطان پستان سه گانه منفی داده شود (به «ایمونوتراپی» در ادامه مراجعه کنید). یک نمونه، آنتی بادی پمبرولیزوماب است. رژیم های ترکیبی برای سرطان سینه سه گانه منفی ممکن است شامل موارد زیر باشد:
- TC/pembro-AC/pembro (پکلیتاکسل و کربوپلاتین به اضافه پمبرولیزوماب و به دنبال آن دوکسوروبیسین و سیکلوفسفامید به اضافه پمبرولیزوماب)
- TC/pembro-EC/pembro (پکلیتاکسل و کربوپلاتین به اضافه پمبرولیزوماب و به دنبال آن اپی روبیسین و سیکلوفسفامید به اضافه پمبرولیزوماب)
عوارض جانبی شیمی درمانی سرطان پستان | عوارض شیمی درمانی سرطان سینه
عوارض جانبی شیمی درمانی به فرد، دارو(های) مورد استفاده، ترکیب شیمی درمانی با سایر داروها و برنامه و دوز مصرفی بستگی دارد. این عوارض جانبی می تواند شامل خستگی، خطر عفونت، حالت تهوع و استفراغ، ریزش مو، از دست دادن اشتها، اسهال، یبوست، بی حسی و سوزن سوزن شدن، درد، یائسگی زودرس، افزایش وزن، و اختلالات یا شناختی باشد.
این عوارض جانبی اغلب در طول درمان با داروهای حمایتی با موفقیت قابل پیشگیری یا کنترل هستند و معمولاً پس از پایان درمان از بین می روند. برای برخی افراد، بی حسی و سوزن سوزن شدن ممکن است پس از شیمی درمانی ادامه داشته باشد. برای کاهش ریزش مو، با پزشک خود مشورت کنید. به ندرت، عوارض جانبی طولانی مدت، مانند آسیب قلبی یا سرطان های ثانویه مانند لوسمی یا لنفوم ممکن است رخ دهد.
بسیاری از بیماران در طول شیمی درمانی احساس خوبی دارند و در مراقبت از خانواده، کار و ورزش در طول درمان فعال هستند، با این حال تجربه هر فرد می تواند متفاوت باشد. با تیم مراقبت های بهداشتی خود در مورد عوارض جانبی احتمالی برنامه شیمی درمانی خود صحبت کنید و اگر در طول شیمی درمانی دچار تب شدید فوراً به پزشک مراجعه کنید.
هزینه شیمی درمانی سرطان سینه
هزینه شیمی درمانی سرطان سینه متغیره و به عوامل مختلفی بستگی دارد. نوع دارو، تعداد جلسات، محل درمان (دولتی یا خصوصی)، پوشش بیمه و هزینههای جانبی مثل آزمایش و ویزیت، روی هزینه نهایی تاثیر میذارند. ممکن است هزینه از چند میلیون تا چند ده میلیون تومان باشد. برای کاهش هزینهها، میتوانید از مراکز دولتی، داروهای ژنریک و بیمه استفاده کنید. حتما با پزشکتان در مورد گزینههای درمانی و هزینهها صحبت کنید و به خاطر هزینه، از درمان مناسب صرف نظر نکنید.

هورمون درمانی سرطان پستان
درمان هورمونی برای کانسر پستان یک درمان موثر برای تومورهایی است که حاوی گیرنده های استروژن یا پروژسترون (که ER مثبت یا PR مثبت نامیده می شوند؛ به مقدمه مراجعه کنید) باشند. این نوع تومورها از هورمون برای تقویت رشد خود استفاده می کند. هنگامی که هورمون درمانی به تنهایی یا پس از شیمی درمانی استفاده می شود، مسدود کردن مسیر این هورمون ها می تواند به جلوگیری از عود سرطان و مرگ ناشی از سرطان پستان کمک کند.
هورمون درمانی برای درمان سرطان پستان با هورمون درمانی یائسگی متفاوت است. در هورمون درمانی یائسگی که به آن درمان جایگزینی هورمونی نیز اطلاق می شود، داروهایی شبیه به هورمون های زنانه تجویز می شوند تا علائم ناشی از یائسگی برطرف شود، ولی درمان های هورمونی مورد استفاده در درمان سرطان سینه کاملا برعکس عمل می کنند و در واقع درمان های «ضد هورمون» یا «ضد استروژن» هستند. آنها فعالیت های هورمونی را مسدود می کنند یا سطح هورمون ها را در بدن کاهش می دهند.
درمان هورمونی ممکن است قبل از جراحی برای کوچک کردن تومور، آسان تر کردن جراحی و یا کاهش خطر عود انجام شود. این روش، درمان هورمونی نئوادجوانت نامیده می شود. این درمان معمولاً حداقل 3 تا 6 ماه قبل از جراحی تجویز می شود و پس از جراحی ادامه می یابد. همچنین ممکن است فقط پس از جراحی برای کاهش خطر عود نیز تجویز شود. این روش، درمان هورمونی آدجوانت یا کمکی نامیده می شود.
انواع هورمون درمانی سرطان پستان
- تاموکسیفن. تاموکسیفن دارویی است که از اتصال استروژن به سلول های سرطان سینه جلوگیری می کند. برای کاهش خطر عود در پستانی که سرطان داشته، خطر ابتلا به سرطان در پستان دیگر و خطر عود دوردست موثر است. تاموکسیفن هم در افرادی که یائسه شده اند وهم در افرادی که یائسه نشده اند اثر می کند.
تاموکسیفن قرصی است که به مدت 5 تا 10 سال روزانه و هر روز به شکل خوراکی مصرف می شود. برای افراد قبل از یائسگی، ممکن است با داروهایی ترکیب شود تا تخمدان ها از تولید استروژن جلوگیری کنند. مهم است که در مورد سایر داروها یا مکمل هایی که مصرف می کنید، به خصوص داروهای ضد افسردگی با پزشک خود مشورت کنید، زیرا برخی از آنها ممکن است با تاموکسیفن تداخل داشته باشند. عوارض جانبی شایع تاموکسیفن شامل گرگرفتگی، خشکی واژن، ترشح یا خونریزی است. خطرات بسیار نادر شامل سرطان رحم، آب مروارید و لخته شدن خون است. با این حال، تاموکسیفن ممکن است سلامت استخوان و سطح کلسترول را در افراد یائسه بهبود بخشد و مهم تر از همه اینکه مزایای استفاده از آن در مجموع از عوارض احتمالی آن بیشتر است.
- مهارکننده های آروماتاز (Aromastase inhibitor = AIs). با مسدود کردن آنزیم آروماتاز، میزان استروژن ساخته شده در بافت های بدن به غیر از تخمدان در افراد یائسه کاهش پیدا می کند. شایان ذکر است که در بدن همه خانم ها مقدار کمی هورمون مردانه نیز وجود دارد که در سنین پس از یائسگی این هورمونهای مردانه توسط آنزیم آروماتاز به هورمون زنانه (استروژن) تبدیل می شوند و استروژن می تواند سبب عود کانسر پستان شود، لذا مهارکننده های آروماتاز در کاهش خطر عود موثر هستند. این داروها عبارتند از آناستروزول (آریمیدکس)، اگزمستان (آروماسین) و لتروزول (فمارا). همه مهارکننده های آروماتوز قرص هایی هستند که روزانه به صورت خوراکی مصرف می شوند. فقط بیمارانی که یائسگی را پشت سر گذاشته اند یا داروهایی برای جلوگیری از تولید استروژن در تخمدان ها مصرف می کنند (معروف به «سرکوب تخمدان» – پایین تر مراجعه کنید) می توانند از مهارکننده های آروماتوز استفاده کنند. درمان با مهارکننده های آروماتوز، چه به عنوان اولین درمان هورمونی چه پس از درمان با تاموکسیفن، ممکن است موثرتر از مصرف تنها تاموکسیفن برای کاهش خطر عود در افراد یائسه باشد، هر چند تحقیقات در این زمینه ادامه دارد.
عوارض جانبی مهارکننده های آروماتوز ممکن است شامل درد عضلات و مفاصل، گرگرفتگی، خشکی واژن، افزایش خطر پوکی استخوان و شکستگی استخوان و به ندرت افزایش سطح کلسترول و نازک شدن مو باشد. تحقیقات نشان می دهد که تمام مهارکننده های آروماتوز به یک اندازه خوب اثر می کنند و عوارض جانبی مشابهی دارند. با این حال، افرادی که در حین مصرف یک داروی مهارکننده آروماتوز عوارض جانبی نامطلوبی را تجربه می کنند، ممکن است به دلایل نامشخص، عوارض جانبی کمتری با سایر مهارکننده های آروماتاز داشته باشند.
بیمارانی که یائسگی را سپری نکرده اند و برای جلوگیری از عملکرد تخمدان ها نیز آمپول دریافت نمی کنند (به زیر مراجعه کنید) نباید از مهارکننده های آروماتوز استفاده کنند، زیرا این داروها اثرات استروژن ساخته شده توسط تخمدان ها را مسدود نمی کنند. اغلب، پزشکان سطح استروژن خون را در افرادی که چرخه های قاعدگی شان اخیراً متوقف شده است، افرادی که دوره های قاعدگی شان در اثر شیمی درمانی متوقف شده است، یا افرادی که هیسترکتومی انجام داده اند اما تخمدان هایشان هنوز سر جای خود هستند، بررسی می کنند تا مطمئن شوند که تخمدان ها دیگر استروژن تولید نکنند.
به طور کلی، بیماران باید 5 تا 10 سال درمان هورمونی شوند. نشانگرهای زیستی تومور (بیو مارکرهای تومور) و سایر ویژگی های سرطان نیز ممکن است بر افرادی که دوره طولانی تری از درمان هورمونی به آنها توصیه می شود، تأثیر بگذارد.
عوارض هورمون درمانی در سرطان سینه
عوارض هورمون درمانی در سرطان سینه:
- گرگرفتگی: احساس گرما و سرخی در صورت، گردن و قفسه سینه
- خشکی واژن: کاهش ترشحات واژن و احساس خشکی و سوزش
- اختلالات قاعدگی: تغییرات در چرخه قاعدگی، مانند نامنظم شدن قاعدگی یا قطع کامل آن
- خستگی: احساس خستگی و بیحالی
- درد مفاصل و عضلات: درد و سفتی در مفاصل و عضلات
- تغییرات خلقی: تحریکپذیری، اضطراب و افسردگی
- افزایش وزن: افزایش وزن یا تغییر در توزیع چربی بدن
- نازک شدن موها: ریزش مو یا نازک شدن موها

درمان هدفمند سرطان پستان
درمان هدفمند، درمانی است که ژن ها، پروتئین ها یا محیط بافتی خاصی از سرطان را مورد هدف قرار می دهد که به رشد و بقای سرطان کمک می کند. این درمان ها بسیار متمرکز هستند و متفاوت از شیمی درمانی عمل می کنند. این نوع درمان از رشد و گسترش سلول های سرطانی جلوگیری می کند و آسیب به سلول های سالم را محدود می کند.
همه تومورها اهداف یکسانی ندارند. برای یافتن موثرترین درمان، پزشک ممکن است آزمایش هایی را برای شناسایی ژن ها، پروتئین ها و سایر عوامل در تومور شما انجام دهد. علاوه بر این، مطالعات تحقیقاتی برای یافتن اطلاعات بیشتر در مورد اهداف مولکولی خاص و درمان های جدید ادامه دارد.
اولین درمان هدفمند تایید شده برای سرطان پستان، درمان های هورمونی بود. سپس، درمان های هدفمند HER2 برای درمان سرطان پستان HER2-مثبت تأیید شد.
درمان هدفمند HER2
- تراستوزوماب، هرسپتین Trastuzumab = Herceptin(اشکال بیوسیمیلار مورد تایید FDA نیز در دسترس هستند). این دارو به عنوان درمانی برای سرطان پستان غیر متاستاتیک که HER2-مثبت باشد، تایید شده است. این دارو به صورت انفوزیون داخل وریدی هر 1 تا 3 هفته یا به صورت تزریق در پوست تجویز می شود. در حال حاضر، بیماران مبتلا به سرطان پستان مرحله I تا III باید یک برنامه مبتنی بر تراستوزوماب، اغلب شامل ترکیبی از تراستوزوماب با شیمی درمانی، و به دنبال آن در مجموع 1 سال درمان هدفمند کمکی HER2 دریافت کنند. بیمارانی که تراستوزوماب دریافت می کنند، خطر کمی (2 تا 5٪) برای مشکلات قلبی دارند. این خطر در صورتی افزایش می یابد که بیمار عوامل خطر دیگری برای بیماری قلبی داشته باشد یا شیمی درمانی دریافت کند که همزمان خطر مشکلات قلبی را نیز افزایش می دهد. این مشکلات قلبی ممکن است برطرف شوند یا با دارو درمان شوند.
- پرتوزوماب (پرجتا) Perjeta. این دارو برای سرطان پستان مرحله II و III در ترکیب با تراستوزوماب و شیمی درمانی تایید شده است. هر 3 هفته یکبار به صورت انفوزیون داخل وریدی تزریق می شود.
- نراتینیب Neratinib (نرنیلکس). این داروی خوراکی به عنوان درمانی برای سرطان پستان در مراحل اولیه HER2-مثبت و پرخطر تایید شده است. این دارو به مدت یک سال، پس از اتمام یک سال مصرف تراستوزوماب شروع می شود.
- آدو تراستوزوماب امتانسین یا T-DM1 (کادسیلا Kadcyla). این مورد برای بیماران مبتلا به سرطان پستان در مراحل اولیه تأیید شده است که تحت درمان با تراستوزوماب و شیمی درمانی با پاکلی تاکسل یا دوستاکسل پس از جراحی و در زمان جراحی سرطان باقی مانده قرار گرفته اند. انجمن انکولوژی بالینی آمریکا توصیه می کند که این بیماران 14 دوره T-DM1 را پس از جراحی دریافت کنند، مگر اینکه سرطان عود کند یا کنترل عوارض جانبی ناشی از T-DM1 دشوار شود. T-DM1 ترکیبی از تراستوزوماب با مقدار بسیار کمی از یک داروی شیمی درمانی قوی است. این ترکیب به دارو اجازه می دهد تا شیمی درمانی را به سلول سرطانی برساند و در عین حال شیمی درمانی دریافت شده توسط سلول های سالم را کاهش می دهد، که معمولاً به این معنی است که عوارض جانبی کمتری نسبت به شیمی درمانی استاندارد ایجاد می کند. T-DM1 هر 3 هفته یکبار از طریق وریدی تزریق می شود.
این اطلاعات بر اساس دستورالعمل انجمن انکولوژی بالینی آمریکا (ASCO)، تحت عنوان “انتخاب شیمی درمانی کمکی بهینه و درمان هدفمند برای سرطان پستان اولیه“ است.
با پزشک خود در مورد عوارض جانبی احتمالی داروهای خاص و نحوه مدیریت آنها صحبت کنید.
داروهای اصلاح کننده استخوان سرطان پستان
داروهای اصلاح کننده استخوان Bone Modifying Drugs از تخریب استخوان جلوگیری می کنند و به تقویت استخوان کمک می کنند. آنها ممکن است برای جلوگیری از عود سرطان در استخوان یا برای درمان سرطانی که به استخوان گسترش یافته، استفاده شود. داروهای اصلاح کننده استخوان جایگزین درمان های استاندارد ضد سرطان نیستند. انواع خاصی از داروهای اصلاح کننده استخوان نیز در دوزهای پایین برای پیشگیری و درمان پوکی استخوان (نازک شدن استخوان ها) استفاده می شود.
دو نوع دارو وجود دارد که از تخریب استخوان جلوگیری می کند:
- بیس فسفونات ها. اینها سلول هایی که استخوان را تخریب میکنند (به نام استئوکلاست) را مهار می کنند.
- دنوزوماب (Prolia، Xgeva). این یک درمان هدفمند استئوکلاست به نام مهارکننده لیگاند RANK است. انجمن انکولوژی بالینی آمریکا استفاده از دنوزوماب را به عنوان یک درمان کمکی برای جلوگیری از عود سرطان پستان توصیه نمی کند.
همه افراد مبتلا به سرطان سینه که در دوران یائسگی قرار گرفته اند، صرف نظر از وضعیت گیرنده هورمونی سرطان و وضعیت HER2، باید با پزشک خود در مورد اینکه آیا بیس فسفونات ها برای آنها مناسب است یا خیر، صحبت کنند. عوامل متعددی بر این تصمیم تأثیر می گذارد، از جمله خطر عود، عوارض جانبی درمان، هزینه درمان، ترجیحات و سلامت کلی شما.
اگر درمان با بیس فسفونات ها تجویز شود، انجمن انکولوژی بالینی آمریکا توصیه می کند که ظرف 3 ماه پس از جراحی یا ظرف 2 ماه پس از شیمی درمانی کمکی شروع شود. این ممکن است شامل درمان با کلودرونات (با نام های تجاری مختلف)، ایباندرونات (Boniva) یا زولندرونیک اسید (Reclast، Zometa) باشد.
این اطلاعات بر اساس دستورالعمل های انجمن انکولوژی بالینی آمریکا (ASCO) تهیه شده است.
انواع دیگر درمان هدفمند برای سرطان پستان
بسته به عوامل متعددی ممکن است گزینه های درمان هدفمند دیگری برای درمان سرطان سینه به شما توصیه شود. داروهای زیر برای درمان سرطان پستان غیر متاستاتیک در افراد دارای جهش ژنی BRCA1 یا BRCA2 ارثی و خطر بالای عود سرطان پستان استفاده می شود:
- اولاپاریب (Lynparza). این یک نوع داروی خوراکی به نام مهارکننده PARP است که سلول های سرطانی را با جلوگیری از رفع آسیب به سلول ها از بین می برد. انجمن انکولوژی بالینی آمریکا استفاده از اولاپاریب را برای درمان سرطان پستان در مراحل اولیه و HER2 منفی در افرادی که دارای جهش ژنی BRCA1 یا BRCA2 ارثی و خطر بالای عود سرطان سینه هستند، توصیه می کند. اولاپاریب کمکی باید به مدت 1 سال پس از اتمام شیمی درمانی، جراحی و پرتودرمانی (در صورت نیاز) تجویز شود.
- آبماسیکلیب (Verzenio). این داروی خوراکی که مهارکننده CDK4/6 نام دارد، پروتئینی را در سلول های سرطان پستان به نام CDK4/6 مورد هدف قرار می دهد که ممکن است رشد سلول های سرطانی را تحریک کند. این دارو به عنوان درمانی در ترکیب با درمان هورمونی (تاموکسیفن یا AI) برای درمان افراد مبتلا به سرطان پستان زودرس با گیرنده هورمونی مثبت، HER2 منفی که به غدد لنفاوی گسترش یافته و خطر عود بالایی دارد، تأیید شده است. انجمن انکولوژی بالینی آمریکا در نظر گرفتن 2 سال درمان با آبماسیکلب همراه با 5 سال یا بیشتر درمان هورمونی را برای بیمارانی که این معیارها را دارند، از جمله برای افرادی که سرطان آنها دارای امتیاز Ki-67 بالاتر از 20٪ است، توصیه می کند.
ایمونوتراپی سرطان پستان
ایمونوتراپی از پاسخ دفاعی طبیعی بدن برای مبارزه با سرطان با بهبود توانایی سیستم ایمنی بدن برای حمله به سلول های سرطانی استفاده می کند. داروی زیر که نوعی ایمونوتراپی به نام مهارکننده وارسی ایمنی (immune checkpoint inhibitor) است، برای درمان سرطان پستان پرخطر، در مراحل اولیه و سه گانه منفی استفاده می شود:
- پمبرولیزوماب (کیترودا). این یک نوع ایمونوتراپی است که توسط سازمان غذا و دارو برای درمان سرطان پستان پرخطر، در مراحل اولیه و سه گانه منفی در ترکیب با شیمی درمانی قبل از جراحی تایید شده است. سپس می توان مصرف آن را به تنهایی پس از جراحی ادامه داد.
عوارض جانبی شایع آن شامل بثورات پوستی، علائم شبه آنفولانزا، مشکلات تیروئید، اسهال و تغییرات وزن است. سایر عوارض جانبی شدید اما کمتر شایع نیز ممکن است رخ دهد. در مورد عوارض جانبی احتمالی ایمونوتراپی توصیه شده برای شما و اقداماتی که می توان برای مراقبت و مدیریت آنها انجام داد، با پزشک خود صحبت کنید.
درمان سیستمیک نئوادجوانت (قبل از جراحی) برای سرطان پستان غیر متاستاتیک
درمان سیستمیک نئوادجوانت درمانی است که قبل از جراحی برای کوچک کردن تومور بزرگ و/یا کاهش خطر عود انجام می شود. شیمی درمانی، ایمونوتراپی، هورمون درمانی و درمان هدفمند ممکن است به عنوان درمان های نئوادجوانت برای افراد مبتلا به انواع خاصی از سرطان پستان انجام شود.
به عنوان مثال، شیمی درمانی نئوادجوانت، درمانی است که معمولاً برای افراد مبتلا به سرطان سینه التهابی توصیه می شود. همچنین برای افراد مبتلا به سرطان پیشرفته موضعی (تومور بزرگ و یا چندین غدد لنفاوی درگیر شده) یا سرطانی توصیه می شود که در زمان تشخیص، برداشتن آن با جراحی دشوار است اما ممکن است پس از دریافت درمان نئوادجوانت به راحتی قابل برداشتن باشد. پزشک چندین فاکتور از جمله نوع سرطان پستان، گرید، مرحله و وضعیت استروژن، پروژسترون و HER2، را در نظر می گیرد تا تصمیم بگیرد که آیا شیمی درمانی نئوادجوانت می تواند بخشی از برنامه درمانی شما باشد یا خیر.
انجمن انکولوژی بالینی آمریکا توصیه می کند که درمان سیستمیک نئوادجوانت به افراد مبتلا به سرطان پستان HER2 مثبت پرخطر یا افراد مبتلا به سرطان پستان سه گانه منفی ارائه شود بدین ترتیب اگر پس از جراحی، سرطان همچنان باقی بماند، می توان درمان دارویی بیشتری تجویز کرد. درمان نئوادجوانت همچنین ممکن است برای کاهش میزان جراحی که باید انجام شود تجویز شود مثلا فردی که در ابتدا کاندید انجام ماستکتومی (برداشتن کل پستان) بوده، می تواند به دنبال کوچک شدن تومور پس از شیمی درمانی، تحت جراحی با حفظ پستان (لامپکتومی) قرار بگیرد.
در شرایطی که بهتر است از جراحی بعنوان اولین درمان، اجتناب کنیم (مانند انتظار برای نتایج آزمایش ژنتیکی برای راهنمایی گزینه های درمانی بیشتر یا دادن زمان بیشتر برای تصمیم گیری در مورد گزینه های بازسازی پستان)، درمان سیستمیک نئوادجوانت ممکن است تجویز شود.
افرادی که شیمی درمانی نئوادجوانت دریافت می کنند باید از طریق معاینات منظم از نظر پاسخ سرطان به درمان تحت نظر باشند و پس از اتمام درمان های نئوادجونت تصویربرداری از پستان نیز انجام می شود. پزشک شما احتمالاً از همان نوع تصویربرداری در مراقبت های بعدی شما استفاده می کند که در زمانی که سرطان سینه شما در ابتدا تشخیص داده شده بود. به طور کلی، استفاده از آزمایش خون یا بیوپسی برای نظارت بر پاسخ به درمان برای افرادی که شیمی درمانی نئوادجوانت دریافت می کنند، توصیه نمی شود.
گزینه های درمان سیستمیک نئوادجوانت بر اساس نوع سرطان پستان غیر متاستاتیک
برای سرطان پستان سه گانه منفی:
برای بیماران مبتلا به سرطان سینه منفی سه گانه که به غدد لنفاوی گسترش یافته و یا اندازه آنها بیش از 1 سانتی متر (سانتی متر) است، انجمن انکولوژی بالینی آمریکا توصیه می کند که به آنها شیمی درمانی نئوادجوانت ارائه شود. داروهای اضافی، از جمله داروی شیمی درمانی کاربوپلاتین و داروی ایمونوتراپی پمبرولیزوماب نیز ممکن است علاوه بر داروهای شیمی درمانی معمول برای افزایش احتمال پاسخ کامل و کاهش خطر بازگشت سرطان توصیه شود. پاسخ کامل زمانی است که در بافتی که در طی جراحی برداشته می شود، سرطانی وجود نداشته باشد. با پزشک خود در مورد فواید و خطرات بالقوه دریافت کربوپلاتین و پمبرولیزوماب قبل از جراحی صحبت کنید.
به افرادی که در مراحل اولیه (سایز تومور 1 سانتی متر یا کمتر و بدون درگیری غدد لنفاوی) سرطان پستان سه گانه منفی قرار دارند نباید به طور معمول درمان نئوادجوانت دریافت کنند، مگر اینکه در یک کارآزمایی بالینی شرکت کنند.
برای سرطان پستان HER2 منفی و گیرنده هورمونی مثبت:
در مواردی که می توان بدون داشتن تمام اطلاعاتی که از جراحی به دست می آید، توصیه ای برای شیمی درمانی ارائه کرد، هر فرد مبتلا به سرطان سینه HER2 منفی و گیرنده هورمونی مثبت، می تواند شیمی درمانی نئوادجوانت را به جای شیمی درمانی ادجونت دریافت کند. در همین حال، برای افراد یائسه با تومورهای بزرگ یا شرایط دیگری که بیمار را برای جراحی، نامناسب می کند، درمان هورمونی با مهارکننده آروماتاز برای کاهش اندازه تومور نیز ارائه می شود. همچنین در صورتی که جراحی اصلا قابل انجام نباشد، این داروها ممکن است کمک کننده باشند. توجه کنید درمان هورمونی نباید به طور معمول برای افراد غیر یائسه با مراحل اولیه سرطان پستان HER2 منفی و گیرنده هورمونی مثبت ارائه شود.
برای سرطان پستان HER2 مثبت:
برای بیماران مبتلا به سرطان پستان HER2 مثبت که به غدد لنفاوی گسترش یافته یا اندازه آن بیش از 2 سانتی متر است، درمان نئوادجوانت با شیمی درمانی همراه با داروی درمانی هدفمند تراستوزوماب باید ارائه شود. یکی دیگر از داروهای درمانی هدفمند بر ضد HER2، پرتوزوماب، نیز ممکن است با تراستوزوماب (در صورت تجویز قبل از جراحی) استفاده شود. به افرادی که در مراحل اولیه (سایز تومور 1 سانتی متر یا کمتر و بدون درگیری غدد لنفاوی) سرطان HER2 مثبت هستند، نباید به طور معمول شیمی درمانی نئوادجوانت یا داروهایی که HER2 را هدف قرار می دهند (مانند تراستوزوماب و پرتوزوماب) تجویز کرد.
مشکلات درمان سیستمیک برای افراد بالای 65 سال
سن به تنهایی، هرگز نباید عامل اصلی تعیین کننده برای انتخاب گزینه های درمانی باشد. درمان های سیستمیک، مانند شیمی درمانی، اغلب برای بیماران مسن تر به همان اندازه که برای بیماران جوان تر جواب می دهند، اثر می کنند. با این حال، بیماران مسن تر ممکن است بیشتر در معرض عوارض جانبی باشند که بر کیفیت زندگی آنها تأثیر می گذارد. بیماران مسن تر همچنین ممکن است در معرض خطر سمیت های مرتبط با دارو باشند.
به عنوان مثال، بیماران مسن تر ممکن است در معرض خطر بیشتری برای ایجاد مشکلات قلبی ناشی از تراستوزوماب باشند. این در بیمارانی که از قبل بیماری قلبی داشته اند و برای کسانی که ترکیبات خاصی از شیمی درمانی را دریافت می کنند، شایع تر است. برای بیماران مسن تری که شیمی درمانی دریافت می کنند، ممکن است خطر خستگی و نوروپاتی محیطی بیشتر باشد.
برای همه بیماران مهم است که با پزشک خود در مورد گزینه های درمانی سیستمیک توصیه شده (شیمی درمانی، هورمون درمانی،ایمونوتراپی و غیره) از جمله مزایا و خطرات، صحبت کنند. آنها همچنین باید در مورد عوارض جانبی احتمالی و نحوه مدیریت آنها بپرسند.

اثرات عاطفی و اجتماعی بر سرطان پستان
به طور کلی سرطان و درمان آن موجب بروز علائم و عوارض جسمی و همچنین عوارض عاطفی، اجتماعی و مالی می شود. مدیریت همه این اثرات، مراقبت تسکینی یا مراقبت حمایتی نامیده می شود. این بخش مهمی از درمان شما به شمار می رود که همراه با درمان های اصلی که برای کند کردن، متوقف ساختن یا از بین بردن سرطان انجام می شوند، باید مد نظر قرار گیرند.
مراقبت های حمایتی با تسکین علائم و حمایت از بیماران و خانواده های آنها، بر بهبود احساس بیمار در طول درمان متمرکز است. هر فردی، صرف نظر از سن یا نوع و مرحله سرطان، ممکن است این نوع مراقبت را دریافت کند و اغلب زمانی بهترین نتیجه را دارد که بلافاصله پس از تشخیص سرطان شروع شود. افرادی که همراه با درمان سرطان از مراقبت های حمایتی برخوردار می شوند، اغلب با علائم شدید کمتری دست و پنجه نرم می کنند، کیفیت زندگی بهتری داشته و از درمان رضایت بیشتری دارند.
درمان های مراقبت های حمایتی بسیار متفاوت هستند و اغلب شامل دارو، تغییرات تغذیه ای، تکنیک های آرام سازی، حمایت عاطفی و معنوی و سایر درمان ها می شوند.
تحقیقات نشان داده است که برخی از درمان های یکپارچه یا مکمل ممکن است برای مدیریت علائم و عوارض جانبی مفید باشند. طب مکمل استفاده ترکیبی از درمان های پزشکی سرطان همراه با درمان های تکمیلی، مانند تمرین های ذهن و بدن، محصولات طبیعی، و یا تغییر سبک زندگی است. با این حال، بیشتر محصولات طبیعی کنترل نشده هستند، بنابراین خطر تداخل آنها با درمان شما و ایجاد آسیب آنها نامشخص است. انجمن انکولوژی بالینی آمریکا در مورد چندین گزینه مکمل جهت کمک به مدیریت عوارض جانبی در طول و بعد از درمان سرطان پستان موافق است. این توصیه ها شامل موارد زیر است:
- موسیقی درمانی، مدیتیشن، مدیریت استرس و یوگا برای کاهش اضطراب و استرس.
- مدیتیشن، ریلکسیشن، یوگا، ماساژ و موسیقی درمانی برای افسردگی و بهبود سایر مشکلات خلقی.
- مدیتیشن و یوگا برای بهبود کیفیت عمومی زندگی.
- طب سوزنی برای کمک به رفع تهوع و استفراغ ناشی از شیمی درمانی.
بیماران ممکن است نگران این باشند که آیا درمان آنها ممکن است بر سلامت جنسی و توانایی آنها برای بچه دار شدن در آینده تأثیر بگذارد. از اینرو توصیه می شود قبل از شروع درمان با تیم مراقبت های بهداشتی خود در مورد این موضوعات مشورت کنید.
قبل از شروع درمان، با پزشک خود در مورد اهداف هر درمان در برنامه درمانی توصیه شده مشورت کنید. همچنین باید در مورد عوارض جانبی احتمالی برنامه درمانی خاص و گزینه های مدیریت علائم صحبت کنید. بسیاری از بیماران همچنین از صحبت با یک مددکار اجتماعی و شرکت در گروه های حمایتی سود می برند. در مورد این منابع نیز از پزشک خود بپرسید.
در طول درمان، اگر مشکلی دارید حتما به تیم مراقبت های بهداشتی اطلاع دهید. این به تیم مراقبت های بهداشتی کمک می کند تا هر گونه علائم و عوارض جانبی را در سریع ترین زمان ممکن درمان کنند. همچنین می تواند به جلوگیری از مشکلات جدی تر در آینده کمک کند.
سرطان سینه بدخیم قابل درمان است
بله، سرطان سینه بدخیم قابل درمان است، به خصوص اگر در مراحل اولیه تشخیص داده شود. با پیشرفتهای اخیر در روشهای تشخیصی و درمانی، امید به زندگی و کیفیت زندگی بیماران مبتلا به سرطان سینه بدخیم بهبود یافته است.
درمان سرطان پستان عود شده
عود موضعی یا منطقه ای اغلب قابل کنترل است و ممکن است قابل درمان باشد. گزینه های درمانی به شرح زیر اند:
- برای افرادی که پس از درمان اولیه با لامپکتومی و پرتودرمانی کمکی، عود موضعی در پستان دارند، درمان توصیه شده معمولا ماستکتومی است. معمولاً با این درمان سرطان به طور کامل از بین می رود.
- برای افرادی که پس از ماستکتومی اولیه، عود موضعی یا منطقه ای در دیواره قفسه سینه دارند، برداشتن عود با جراحی و سپس پرتودرمانی دیواره قفسه سینه و غدد لنفاوی توصیه می شود. با این حال، اگر پرتودرمانی قبلاً برای سرطان اولیه انجام شده باشد، ممکن است این گزینه مناسبی نباشد. پرتودرمانی را معمولاً نمی توان با دوز کامل در همان ناحیه بیش از یک بار انجام داد. گاهی اوقات، درمان سیستمیک قبل از جراحی انجام می شود تا سرطان را کوچک کرده و حذف آن را آسان تر کند.
- سایر درمان ها برای کاهش احتمال عود دوردست در آینده شامل پرتودرمانی، شیمی درمانی، هورمون درمانی و درمان هدفمند می شوند. اینها بسته به تومور و نوع درمان قبلی استفاده می شوند.
هر طرح درمانی را که انتخاب کنید، مراقبت تسکینی برای تسکین علائم و عوارض جانبی مهم خواهد بود. پزشک شما ممکن است شرکت در کارآزمایی های بالینی را پیشنهاد کند که در حال مطالعه راه های جدید برای درمان سرطان پستان عود کننده هستند.
درمان سرطان سینه گرید ٢
درمان سرطان پستان گرید ۲ معمولا با ترکیبی از روشها انجام میشود. جراحی برای برداشتن تومور اولین قدم است و گاهی بخشی از بافت سالم اطراف آن هم برداشته میشود. شیمیدرمانی و پرتودرمانی برای کاهش احتمال عود سرطان و از بین بردن سلولهای سرطانی باقیمانده استفاده میشوند. ممکن است از هورمون درمانی، درمان هدفمند و ایمونوتراپی هم در کنار این روشها استفاده شود.
درمان سرطان سینه گرید 3
در درمان سرطان پستان، دو نوع اصلی جراحی وجود دارد: ماستکتومی و لامپکتومی. ماستکتومی به برداشتن کل بافت پستان گفته میشود و اغلب در مراحل پیشرفته سرطان، مانند مرحله ۳، که سرطان به غدد لنفاوی یا بافتهای اطراف سینه گسترش یافته است، مورد نیاز است.
اما در لامپکتومی، که به آن جراحی حفظ پستان یا ماستکتومی جزئی نیز میگویند، فقط تومور و مقداری از بافت سالم اطراف آن برداشته میشود. این روش معمولاً در مراحل اولیه سرطان، زمانی که تومور کوچک است و به سایر بافتها گسترش نیافته است، انجام میشود. انتخاب نوع جراحی به عوامل مختلفی مانند مرحله سرطان، اندازه و محل تومور، وضعیت گیرندههای هورمونی، وضعیت HER2 و ترجیحات بیمار بستگی دارد.
قرص سرطان سینه
در درمان سرطان سینه، داروهای مختلفی به شکل قرص وجود دارند که هر کدام مکانیسم اثر و کاربرد متفاوتی دارند.
انواع قرصهای مورد استفاده در سرطان سینه:
- تاموکسیفن
- آناستروزول
- لتروزول
- اگزومستان
- کپسیتابین
- پالبوسیکلیب
- ریبوسیکلیب
- آبدسیکلیب
درمان قطعی سرطان سینه
درمان قطعی سرطان سینه به این معنی است که تمام سلولهای سرطانی از بدن پاک شوند و احتمال عود سرطان به حداقل برسد. خوشبختانه، در بسیاری از موارد، سرطان سینه قابل درمان است، به خصوص اگر در مراحل اولیه تشخیص داده شود.
مدت زمان درمان سرطان سینه
به طور کلی، مدت زمان درمان سرطان سینه به مرحله بیماری بستگی دارد. در مراحل اولیه که سرطان به سایر قسمتهای بدن گسترش نیافته است، درمان معمولاً کوتاهتر است و میتواند بین سه تا شش ماه طول بکشد. اما در سرطانهای سینه پیشرفته که بیماری به غدد لنفاوی یا سایر اندامها گسترش یافته است، درمان پیچیدهتر و طولانیتر خواهد بود. در این موارد، بیمار معمولاً حداقل شش ماه تحت درمان قرار میگیرد و ممکن است درمان برای سالها ادامه یابد تا بیماری تحت کنترل باشد و از عود آن جلوگیری شود.