- بررسی اجمالی
- نوروبلاستوما چیست؟
- انواع سرطان نوروبلاستوما
- سرطان نوروبلاستوما چقدر شایع است؟
- علائم سرطان نوروبلاستوما چیست؟
- علل سرطان نوروبلاستوما
- عوامل خطر سرطان نوروبلاستوما
- پیشگیری از سرطان نوروبلاستوما
- غربالگری سرطان نوروبلاستوما
- تشخیص سرطان نوروبلاستوما
- مراحل نوروبلاستوما
- بهترین روش درمان سرطان نوروبلاستوما
- انواع روش های درمان سرطان نوروبلاستوما
- متخصص درمان سرطان نوروبلاستوما
- طول عمر سرطان نوروبلاستوما
بررسی اجمالی
سرطان زمانی شروع میشود که سلولهای بدن شروع به رشد خارج از کنترل میکنند و سلولهای طبیعی را از بین میبرند. سلولها تقریباً در هر قسمتی از بدن میتوانند سرطانی شوند و سپس به مناطق دیگر بدن گسترش پیدا کنند.
نوروبلاستوما چیست؟
نوروبلاستوما سرطانی است که در اشکال بسیار اولیه سلولهای عصبی، که اغلب در جنین یا نوزاد یافت میشود، شروع میشود. (اصطلاح “نور” به اعصاب اشاره دارد، در حالی که “بلاستوما” به سرطانی اشاره دارد که در سلولهای نابالغ یا در حال رشد شروع میشود). این نوع سرطان بیشتر در نوزادان و کودکان خردسال رخ میدهد.
انواع سرطان نوروبلاستوما
نوروبلاستوما موضعی:
محدود به منشا آن بدون گسترش است، اغلب درمان با پیش آگهی بهتر آسان تر است.
نوروبلاستوما متاستاتیک:
سرطان به قسمتهای دور بدن مانند استخوانها، مغز استخوان یا اندامها گسترش مییابد که نیاز به درمان شدید دارد.
مرحله 4 نوروبلاستوما (مرحله بالینی ویژه 4 یا 4S):
در نوزادان ≤1 ساله با تومورهای اولیه موضعی و متاستاز دور، اغلب با پیش آگهی خوب رخ می دهد. برخی موارد بدون درمان گسترده ممکن است پسرفت کنند.
مرحله بندی INSS:
نوروبلاستوما را از مرحله 1 (محلی) تا مرحله 4 (متاستاز گسترده) با معیارهای خاصی مانند اندازه تومور و درگیری غدد لنفاوی طبقه بندی می کند.
طبقه بندی هیستوپاتولوژیک:
بر اساس ظاهر سلول های تومور در زیر میکروسکوپ، پیش بینی رفتار و پاسخ درمان. شامل زیرگروه های بافت شناسی مطلوب و نامطلوب است.
انحراف کروموزوم سگمنتال:
ویژگی های ژنتیکی موثر بر طبقه بندی و پیش آگهی نوروبلاستوم، از جمله حذف یا تغییرات کروموزومی خاص.
سرطان نوروبلاستوما چقدر شایع است؟
نوروبلاستوما بیشتر در نوزادان و کودکان خردسال رخ می دهد. حدود نیمی از موارد در کودکان زیر 2 سال تشخیص داده می شود. نوروبلاستوما در کودکان بالای 10 سال بسیار نادر است.
اگرچه نوروبلاستوما یک سرطان نادر است، اما شایع ترین سرطان در نوزادان است. همچنین یکی از شایع ترین تومورهای جامد در کودکان است.
در اینجا چند نکته کلیدی در مورد شیوع نوروبلاستوما وجود دارد:
- نوروبلاستوما حدود 6٪ از کل سرطان های دوران کودکی را تشکیل می دهد.
- در ایالات متحده، سالانه حدود 800 مورد جدید نوروبلاستوما تشخیص داده می شود.
- حدود نیمی از موارد در کودکان زیر 2 سال تشخیص داده می شود.
- نوروبلاستوما در کودکان بالای 10 سال بسیار نادر است.
- نوروبلاستوما شایع ترین سرطان در نوزادان است.
عکس سرطان نوروبلاستوما
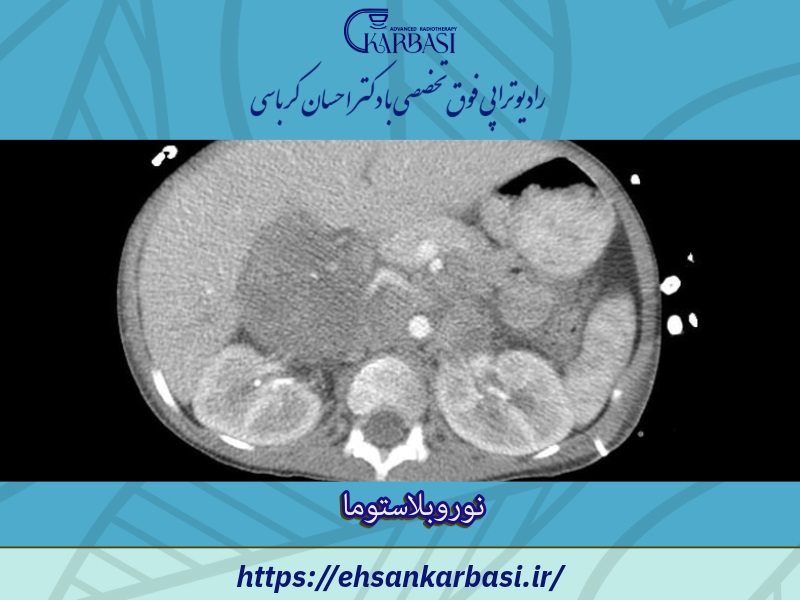
علائم سرطان نوروبلاستوما چیست؟
علائم شایع
نوروبلاستوما میتواند در مکانهای مختلف بدن شروع شود. سلولهای نوروبلاستوما همچنین میتوانند گاهی اوقات مواد شیمیایی به نام هورمون آزاد کنند که میتوانند بر سایر قسمتهای بدن تأثیر بگذارند. به همین دلیل، نوروبلاستوما میتواند علائم و نشانههای مختلفی ایجاد کند. برخی از علائم رایجتر عبارتند از:
- توده یا تورم در شکم کودک که به نظر نمیرسد دردناک باشد
- تورم در پاها یا در قسمت بالای قفسه سینه، گردن و صورت
- مشکلات تنفسی یا بلع
- کاهش وزن
- غذا نخوردن یا شکایت از احساس سیری
- مشکلات حرکات روده یا ادرار کردن
- درد در استخوان ها
- توده یا برآمدگی زیر پوست که ممکن است آبی به نظر برسد
- افتادگی پلک و مردمک کوچک (ناحیه سیاه در مرکز چشم) در یک چشم
- مشکل در توانایی احساس یا حرکت قسمتهایی از بدن
- چشمانی که به نظر میرسد برآمده هستند و یا کبودی در اطراف چشمها
علائم و نشانهها ممکن است بسته به محل تومور، اندازه آن، میزان گسترش آن و اینکه آیا تومور هورمون میسازد یا خیر، متفاوت باشد.
بسیاری از این علائم و نشانهها به احتمال زیاد توسط چیزی غیر از نوروبلاستوما ایجاد میشوند. با این حال، اگر فرزند شما هر یک از این علائم را دارد، با پزشک خود مشورت کنید تا علت آن مشخص شود و در صورت نیاز درمان شود.
علائم یا نشانههای ناشی از تومور اصلی
تومورها در شکم یا لگن: یکی از شایعترین علائم نوروبلاستوما، توده یا تورم بزرگ در شکم کودک است. کودک ممکن است نخواهد غذا بخورد (که میتواند منجر به کاهش وزن شود). اگر کودک به اندازه کافی بزرگ باشد، ممکن است از احساس سیری یا درد شکم شکایت کند. اما خود توده معمولاً در لمس دردناک نیست.
گاهی اوقات، تومور در شکم یا لگن میتواند بر سایر قسمتهای بدن تأثیر بگذارد. به عنوان مثال، تومورهایی که به رگهای خونی و لنفاوی در شکم یا لگن فشار میآورند یا در آنها رشد میکنند، میتوانند مایعات را از بازگشت به قلب باز دارند. این گاهی اوقات میتواند منجر به تورم در پاها و در پسران، کیسه بیضه شود.
در برخی موارد، فشار ناشی از تومور در حال رشد میتواند بر مثانه یا روده کودک تأثیر بگذارد که میتواند باعث ایجاد مشکل در ادرار یا اجابت مزاج شود.
تومورها در قفسه سینه یا گردن: تومورها در گردن اغلب به صورت یک توده سفت و بدون درد دیده یا احساس میشوند.
اگر تومور در قفسه سینه باشد، ممکن است به ورید اجوف فوقانی (ورید بزرگ در قفسه سینه که خون را از سر و گردن به قلب باز میگرداند) فشار بیاورد. این میتواند باعث تورم در صورت، گردن، بازوها و قسمت بالای قفسه سینه (گاهی اوقات با رنگ پوست مایل به آبی-قرمز) شود. همچنین در صورت تأثیر بر مغز میتواند باعث سردرد، سرگیجه و تغییر در هوشیاری شود.
تومورها در قفسه سینه یا گردن ممکن است به گلو یا نای نیز فشار بیاورند که میتواند باعث سرفه و مشکل در تنفس یا بلع شود.
نوروبلاستوماهایی که به اعصاب خاصی در قفسه سینه یا گردن فشار میآورند، گاهی اوقات میتوانند علائم دیگری مانند افتادگی پلک و مردمک کوچک (ناحیه سیاه در مرکز چشم) ایجاد کنند که بخشی از وضعیتی است که به عنوان سندرم هورنر شناخته میشود.
فشار بر سایر اعصاب نزدیک ستون فقرات ممکن است بر توانایی کودک در احساس یا حرکت دستها یا پاهایش تأثیر بگذارد.
علائم یا نشانههای ناشی از هورمونهای تومور
سلولهای نوروبلاستوما گاهی اوقات هورمونهایی آزاد میکنند که میتوانند باعث ایجاد مشکل در بافتها و اندامهای سایر قسمتهای بدن شوند، حتی اگر سرطان به آن بافتها یا اندامها گسترش نیافته باشد. به این مشکلات سندرمهای پارانئوپلاستیک میگویند.
علائم و نشانههای سندرمهای پارانئوپلاستیک میتواند شامل موارد زیر باشد:
- اسهال آبکی مداوم
- تب
- فشار خون بالا (باعث تحریک پذیری)
- ضربان قلب سریع
- قرمزی (گرگرفتگی) پوست
- تعریق
مجموعهای از علائم غیرمعمول، سندرم اوپسوکلونوس-میوکلونوس-آتاکسی یا اوپسوکلونوس میوکلونوس آتاکسی (OMA) نامیده میشود. تصور میشود که این امر ناشی از حمله سیستم ایمنی بدن به بافت عصبی طبیعی است. کودکی که این سندرم را دارد معمولاً حرکات نامنظم و سریع چشم (اوپسوکلونوس) و اسپاسمهای عضلانی مانند انقباض (میوکلونوس) دارد و هنگام ایستادن یا راه رفتن (آتاکسی) ناهماهنگ به نظر میرسد. آنها همچنین ممکن است در صحبت کردن مشکل داشته باشند.
کودکانی که این سندرم را دارند، در مورد خود نوروبلاستوما، چشمانداز بهتری دارند، اگرچه برخی از کودکان ممکن است حتی پس از درمان نوروبلاستوما، مشکلات طولانی مدت سیستم عصبی داشته باشند.
علل سرطان نوروبلاستوما
چه چیزی باعث نوروبلاستوما میشود؟ سلولهای عصبی و سلولهای موجود در مدولا (مرکز) غده فوق کلیوی به عنوان نوروبلاست در جنین در حال رشد شروع میشوند. اغلب، نوروبلاستها رشد میکنند و به سلولهای بالغ تبدیل میشوند. نوروبلاستوما میتواند زمانی رخ دهد که نوروبلاستهای جنینی طبیعی به سلولهای بالغ تبدیل نشوند، بلکه به رشد و تقسیم خود ادامه دهند.
برخی از نوروبلاستها ممکن است تا زمان تولد نوزاد به طور کامل بالغ نشده باشند. بیشتر اینها در نهایت با گذشت زمان به سلولهای عصبی طبیعی بالغ میشوند، یا به سادگی میمیرند و نوروبلاستوما تشکیل نمیدهند.
اما گاهی اوقات، نوروبلاستهای باقی مانده در نوزادان بسیار کوچک به رشد خود ادامه میدهند و تومور تشکیل میدهند. بسیاری از این تومورها همچنان در نهایت به بافت عصبی بالغ میشوند یا به خودی خود از بین میروند. اما با افزایش سن کودکان، احتمال بلوغ این سلولها کمتر میشود و احتمال رشد آنها به سرطان بیشتر میشود.

عوامل خطر سرطان نوروبلاستوما
عامل خطر هر چیزی است که احتمال ابتلا به بیماری مانند سرطان را افزایش میدهد. انواع مختلف سرطان عوامل خطر متفاوتی دارند.
عوامل خطر مرتبط با سبک زندگی مانند وزن بدن، فعالیت بدنی، رژیم غذایی و مصرف دخانیات و الکل نقش عمدهای در بسیاری از سرطانهای بزرگسالان دارند. اما این عوامل معمولاً سالها طول میکشد تا بر خطر سرطان تأثیر بگذارند و تصور نمیشود که نقش زیادی در سرطانهای دوران کودکی، از جمله نوروبلاستوما داشته باشند.
هیچ عامل محیطی (مانند قرار گرفتن در معرض مواد شیمیایی یا تشعشعات در دوران بارداری مادر یا در اوایل کودکی) شناخته شده نیست که احتمال ابتلا به نوروبلاستوما را افزایش دهد.
سن
نوروبلاستوما در نوزادان و کودکان بسیار خردسال شایعتر است. در افراد بالای 10 سال بسیار نادر است.
وراثت
به نظر نمیرسد که بیشتر نوروبلاستوماها در خانوادهها وجود داشته باشد. اما در حدود 1 تا 2 درصد موارد، کودکانی که نوروبلاستوما دارند سابقه خانوادگی آن را دارند.
در کودکانی که این شکل خانوادگی نوروبلاستوما را دارند (کسانی که تمایل ارثی به ابتلا به این سرطان دارند)، میانگین سن در هنگام تشخیص کمتر از سن موارد پراکنده (غیر ارثی) است. کودکان مبتلا به نوروبلاستومای خانوادگی گاهی اوقات بیش از یکی از این سرطانها را ایجاد میکنند، اغلب در اندامهای مختلف (به عنوان مثال، در هر دو غده فوق کلیوی یا در بیش از یک گانگلیون سمپاتیک).
مهم است که نوروبلاستوماهایی که در بیش از یک اندام شروع میشوند را از نوروبلاستوماهایی که در یک اندام شروع میشوند و سپس به سایرین گسترش مییابند (نوروبلاستوماهای متاستاتیک) تشخیص دهیم، زیرا تومورهایی که در چندین مکان به طور همزمان ایجاد میشوند، احتمالاً خانوادگی هستند. این ممکن است به این معنی باشد که اعضای خانواده باید مشاوره و آزمایش ژنتیک را در نظر بگیرند.
داشتن نقص مادرزادی (ناهنجاری های مادرزادی)
برخی از مطالعات نشان دادهاند که کودکانی که دارای نقصهای مادرزادی خاصی هستند ممکن است خطر ابتلا به نوروبلاستوما را افزایش دهند. برخی از ارتباط بین نقایص مادرزادی و نوروبلاستوما ممکن است مربوط به تغییرات ژنهایی باشد که در طول رشد جنین اتفاق میافتد.
ژنها دستورالعملهایی در هر یک از سلولهای بدن ما هستند که به آنها میگویند چه کاری انجام دهند. رشد جنین که در رحم مادر اتفاق میافتد، توسط ژنهایی کنترل میشود که به سلولها میگویند چگونه رشد کنند و تقسیم شوند. اگر رشد و نمو سلولی در جنین به طور طبیعی اتفاق نیفتد، میتواند منجر به نقص مادرزادی شود. تغییرات ژنها در طول رشد جنین همچنین ممکن است خطر ابتلا به برخی از انواع سرطانهای دوران کودکی، مانند نوروبلاستوما را افزایش دهد.
پیشگیری از سرطان نوروبلاستوما
آیا میتوان از نوروبلاستوما پیشگیری کرد؟ در حالی که میتوان خطر ابتلا به بسیاری از سرطانهای بزرگسالان را با تغییر در سبک زندگی (مانند حفظ وزن سالم یا ترک سیگار) کاهش داد، در حال حاضر هیچ راه شناخته شدهای برای پیشگیری از بیشتر سرطانها در کودکان وجود ندارد.
تنها عوامل خطر شناخته شده برای نوروبلاستوما قابل تغییر نیستند. هیچ علت شناخته شده مرتبط با سبک زندگی یا محیطی برای نوروبلاستوما وجود ندارد.
برخی از مطالعات نشان میدهند که مصرف مولتی ویتامینهای دوران بارداری یا اسید فولیک توسط زنان باردار ممکن است خطر ابتلا به نوروبلاستوما را در فرزندانشان کاهش دهد، اما برای تایید این موضوع تحقیقات بیشتری لازم است.
اگر سابقه نوروبلاستوما در خانواده شما وجود دارد، ممکن است بخواهید با یک مشاور ژنتیک در مورد خطرات ابتلای فرزندانتان به این بیماری صحبت کنید. با این حال، مهم است که به یاد داشته باشید که نوروبلاستومای خانوادگی بسیار نادر است.
غربالگری سرطان نوروبلاستوما
روشهای غربالگری:
- آزمایش ادرار: این آزمایش شامل جمعآوری ادرار به مدت 24 ساعت برای اندازهگیری مقادیر مواد خاصی است. مقدار غیرمعمول (بیشتر یا کمتر از حد طبیعی) یک ماده میتواند نشانه بیماری در اندام یا بافتی باشد که آن را میسازد. مقدار بیشتر از حد طبیعی اسید همووانیلیک (HMA) و اسید وانیلیل ماندلیک (VMA) ممکن است نشانه نوروبلاستوما باشد.
- تصویربرداری: در برخی موارد، ممکن است از آزمایشهای تصویربرداری مانند سونوگرافی برای غربالگری نوروبلاستوما در نوزادان در معرض خطر استفاده شود.
نکته مهم: اگر نگران خطر ابتلا به نوروبلاستوما در فرزندتان هستید، با پزشک او صحبت کنید. پزشک میتواند به شما در درک خطرات و مزایای غربالگری و تصمیمگیری در مورد اینکه آیا غربالگری برای فرزند شما مناسب است یا خیر، کمک کند.
تشخیص سرطان نوروبلاستوما
شخیص نوروبلاستوما معمولاً با ترکیبی از معاینات فیزیکی، آزمایشها و تصویربرداری انجام میشود. در اینجا مراحل رایج در تشخیص نوروبلاستوما آورده شده است:
1. معاینه فیزیکی:
پزشک با معاینه فیزیکی کودک شروع میکند و به دنبال علائمی مانند توده یا تورم در شکم، درد استخوان، یا سایر علائم غیرطبیعی میگردد. همچنین در مورد سابقه پزشکی کودک و خانواده سوالاتی میپرسد.
2. آزمایشهای سرطان نوروبلاستوما:
- آزمایش ادرار: برای بررسی سطوح بالای مواد شیمیایی خاصی که توسط سلولهای نوروبلاستوما تولید میشوند (مانند اسید همووانیلیک (HVA) و اسید وانیلیل ماندلیک (VMA)).
- آزمایش خون: برای بررسی عملکرد کلی بدن و شمارش سلولهای خونی.
3. تصویربرداری:
- اشعه ایکس: برای بررسی استخوانها و قفسه سینه.
- سونوگرافی: برای بررسی اندامهای داخلی شکم.
- سی تی اسکن: برای ارائه تصاویر دقیقتر از اندامهای داخلی و استخوانها.
- MRI: برای ارائه تصاویر دقیقتر از مغز، نخاع و سایر بافتهای نرم.
- اسکن MIBG: برای یافتن سلولهای نوروبلاستوما در سراسر بدن. این اسکن از یک ماده رادیواکتیو استفاده میکند که توسط سلولهای نوروبلاستوما جذب میشود.
4. بیوپسی:
در صورت یافتن توده مشکوک، ممکن است بیوپسی انجام شود. در بیوپسی، نمونه کوچکی از بافت تومور برداشته میشود و زیر میکروسکوپ بررسی میشود تا تشخیص نوروبلاستوما تأیید شود. بیوپسی میتواند با جراحی باز یا با سوزن انجام شود.
5. آسپیراسیون و بیوپسی مغز استخوان:
برای بررسی اینکه آیا نوروبلاستوما به مغز استخوان گسترش یافته است یا خیر، ممکن است آسپیراسیون و بیوپسی مغز استخوان انجام شود. در این روش، نمونهای از مغز استخوان از استخوان لگن برداشته میشود و زیر میکروسکوپ بررسی میشود.
6. آزمایشهای ژنتیکی:
در برخی موارد، ممکن است آزمایشهای ژنتیکی برای بررسی تغییرات ژنی خاص که با نوروبلاستوما مرتبط هستند، انجام شود. این آزمایشها میتوانند به تعیین پیش آگهی و انتخاب بهترین روش درمانی کمک کنند.
تشخیص زودهنگام نوروبلاستوما میتواند شانس بهبودی را افزایش دهد. اگر هر گونه نگرانی در مورد سلامتی فرزندتان دارید، با پزشک او صحبت کنید.
مراحل نوروبلاستوما
مرحله بندی نوروبلاستوما
اگر فردی مبتلا به نوروبلاستوما تشخیص داده شود، پزشکان سعی میکنند بفهمند که آیا سرطان گسترش یافته است یا خیر، و اگر چنین است، تا چه حد. این فرآیند مرحله بندی نامیده میشود. مرحله نوروبلاستوما میزان سرطان در بدن را توصیف میکند.
دو سیستم برای مرحله بندی نوروبلاستوما استفاده میشود. تفاوت اصلی بین آنها این است که آیا میتوان از سیستم مرحله بندی برای کمک به تعیین گروه خطر کودک قبل از شروع درمان استفاده کرد یا خیر.
سیستم بین المللی مرحله بندی گروه خطر نوروبلاستوما (INRGSS): از نتایج آزمایشهای تصویربرداری (مانند سی تی اسکن یا MRI و اسکن MIBG) برای کمک به تعیین مرحله استفاده میکند. مرحله INRGSS را میتوان قبل از شروع درمان تعیین کرد.
سیستم بین المللی مرحله بندی نوروبلاستوما (INSS): بر اساس نتایج جراحی برای برداشتن تومور کودک به جای آزمایشهای تصویربرداری است.
هر دوی این سیستمهای مرحله بندی میتوانند برای کمک به اطمینان از دریافت بهترین درمانها برای کودکان مبتلا به نوروبلاستوما استفاده شوند.
سیستم بین المللی مرحله بندی گروه خطر نوروبلاستوما (INRGSS)
INRGSS برای کمک به تعیین مرحله و گروه خطر کودک قبل از شروع درمان ایجاد شد. همچنین به محققان در سراسر جهان کمک کرده است تا نتایج مطالعات را برای کمک به تعیین بهترین درمانها مقایسه کنند. INRGSS از آزمایشهای تصویربرداری (معمولاً سی تی اسکن یا MRI و اسکن MIBG) و همچنین معاینات و بیوپسیها برای کمک به تعریف مرحله استفاده میکند. سپس میتوان از این مرحله برای پیشبینی میزان برداشتن تومور با جراحی استفاده کرد.
INRGSS از عوامل خطر تعریف شده تصویر (IDRF) استفاده میکند که عواملی هستند که در آزمایشهای تصویربرداری دیده میشوند که ممکن است به این معنی باشد که برداشتن تومور دشوارتر خواهد بود. این شامل مواردی مانند رشد تومور به داخل یک اندام حیاتی مجاور یا رشد در اطراف رگهای خونی مهم است.
INRGSS نوروبلاستوماها را به 4 مرحله تقسیم میکند:
- L1: تومور از جایی که شروع شده است پخش نشده است و طبق لیست IDRF ها به ساختارهای حیاتی رشد نکرده است. به یک ناحیه از بدن مانند گردن، قفسه سینه یا شکم محدود می شود.
- L2: تومور از جایی که شروع شده است خیلی دور نشده است (به عنوان مثال، ممکن است از سمت چپ شکم به سمت چپ قفسه سینه رشد کرده باشد)، اما حداقل یک IDRF دارد.
- M: تومور به قسمت دوری از بدن متاستاز (گسترش) داده است (به جز تومورهایی که مرحله MS هستند).
- MS: بیماری متاستاتیک در کودکان زیر 18 ماه، با گسترش سرطان فقط به پوست، کبد و یا مغز استخوان.
سیستم بین المللی مرحله بندی نوروبلاستوما (INSS)
INSS نتایج جراحی برای برداشتن تومور را در نظر میگیرد. این نمیتواند به پزشکان کمک کند تا قبل از شروع هر درمانی مرحلهای را تعیین کنند، بنابراین برای کودکانی که نیازی به جراحی ندارند یا نمیتوانند جراحی کنند، به خوبی کار نمیکند. به طور خلاصه، مراحل عبارتند از:
- مرحله 1: سرطان هنوز در ناحیهای است که شروع شده است. در یک طرف بدن (راست یا چپ) است. تمام تومور قابل مشاهده با جراحی به طور کامل برداشته شده است (اگرچه نگاه کردن به لبههای تومور در زیر میکروسکوپ پس از جراحی ممکن است برخی از سلولهای سرطانی را نشان دهد). غدد لنفاوی نزدیک تومور عاری از سرطان هستند (اگرچه گرههای محصور در تومور ممکن است حاوی سلولهای نوروبلاستوما باشند).
- مرحله 2A: سرطان هنوز در ناحیهای است که شروع شده است و در یک طرف بدن است، اما تمام تومور قابل مشاهده با جراحی قابل برداشتن نیست. غدد لنفاوی نزدیک تومور عاری از سرطان هستند (اگرچه گرههای محصور در تومور ممکن است حاوی سلولهای نوروبلاستوما باشند).
- مرحله 2B: سرطان در یک طرف بدن است و ممکن است با جراحی به طور کامل برداشته شده باشد یا نشده باشد. غدد لنفاوی مجاور خارج از تومور حاوی سلولهای نوروبلاستوما هستند، اما سرطان به غدد لنفاوی در طرف دیگر بدن یا جاهای دیگر گسترش نیافته است.
- مرحله 3: سرطان به قسمتهای دور بدن گسترش نیافته است، اما یکی از موارد زیر صادق است:
- سرطان با جراحی به طور کامل قابل برداشتن نیست و از خط وسط (که به عنوان ستون فقرات تعریف میشود) به طرف دیگر بدن عبور کرده است. ممکن است به غدد لنفاوی مجاور گسترش یافته باشد یا نشده باشد.
- سرطان هنوز در ناحیهای است که شروع شده است و در یک طرف بدن است. به غدد لنفاوی که نسبتاً نزدیک هستند اما در طرف دیگر بدن هستند گسترش یافته است.
- سرطان در وسط بدن است و به سمت هر دو طرف رشد می کند (چه به طور مستقیم و چه با گسترش به غدد لنفاوی مجاور).
- مرحله 4: سرطان به قسمتهای دور بدن مانند غدد لنفاوی دور، استخوانها، کبد، پوست، مغز استخوان یا سایر اندامها گسترش یافته است (اما کودک معیارهای مرحله 4S را ندارد).
- مرحله 4S (همچنین نوروبلاستومای “ویژه” نامیده می شود): کودک کمتر از 1 سال سن دارد. سرطان در یک طرف بدن است. ممکن است به غدد لنفاوی در همان سمت بدن گسترش یافته باشد اما به گره های طرف دیگر گسترش نیافته باشد. نوروبلاستوما به کبد، پوست و یا مغز استخوان گسترش یافته است. با این حال، بیش از 10٪ از سلولهای مغز استخوان سلولهای سرطانی نیستند و آزمایشهای تصویربرداری مانند اسکن MIBG سرطان را در مغز استخوان نشان نمیدهند.
- عود کننده: در حالی که بخشی رسمی از سیستم مرحله بندی نیست، این اصطلاح برای توصیف سرطانی که پس از درمان دوباره عود کرده است استفاده می شود. سرطان ممکن است در ناحیهای که برای اولین بار شروع شده است یا در قسمت دیگری از بدن عود کند.
بهترین روش درمان سرطان نوروبلاستوما
با یک متخصص سرطان کودکان مشورت کنید بهترین منبع اطلاعات در مورد درمان نوروبلاستوما، یک متخصص سرطان کودکان (آنکولوژیست کودکان) است. آنها میتوانند وضعیت خاص فرزند شما را ارزیابی کنند و بهترین روش درمانی را برای او توصیه کنند.
انواع روش های درمان سرطان نوروبلاستوما
جراحی برای سرطان نوروبلاستوما
جراحی میتواند هم برای کمک به تشخیص نوروبلاستوما و هم برای درمان آن استفاده شود. برای تومورهای کوچکتر که گسترش نیافتهاند، جراحی اغلب تنها درمانی است که مورد نیاز است.
بیوپسی جراحی (باز) سرطان نوروبلاستوما
در بسیاری از موارد، پزشکان قبل از تصمیم گیری در مورد اینکه کدام درمان ممکن است بهترین عملکرد را داشته باشد، باید نمونه ای از تومور را برای اطمینان از نوروبلاستوما بودن آن دریافت کنند. نمونههای تومور را میتوان در طول بیوپسی جراحی برای بررسی زیر میکروسکوپ و سایر آزمایشهای آزمایشگاهی برداشت.
اگر تومور در شکم باشد، جراح ممکن است بیوپسی را با لاپاراسکوپ انجام دهد. این یک لوله بلند و نازک با یک دوربین فیلمبرداری کوچک در انتها است. از طریق یک برش کوچک وارد شکم می شود تا جراح بتواند داخل آن را ببیند. سپس جراح یک برش کوچک دوم ایجاد میکند تا با ابزارهای بلند و نازک به داخل شکم برسد و تکههایی از تومور را بردارد.
جراحی برای درمان نوروبلاستوما
پس از تشخیص نوروبلاستوما، اغلب از جراحی برای برداشتن هر چه بیشتر تومور استفاده میشود. در برخی موارد، جراحی میتواند تمام (یا تقریباً تمام) تومور را بردارد و نیازی به درمان اضافی نیست.
در طول عمل، جراح به دقت به دنبال علائم گسترش سرطان به سایر اندامها میگردد. غدد لنفاوی مجاور (مجموعههای کوچکی از سلولهای سیستم ایمنی که سرطانها اغلب ابتدا به آنها گسترش مییابند) برداشته میشوند و برای یافتن سلولهای سرطانی زیر میکروسکوپ بررسی میشوند.
در صورت امکان، جراح کل تومور را برمیدارد. اگر تومور نزدیک ساختارهای حیاتی باشد یا در اطراف رگهای خونی بزرگ پیچیده شده باشد، این احتمال کمتر است. حتی اگر مقداری از تومور باقی بماند، همیشه به این معنی نیست که تومور دوباره عود میکند. اینکه آیا شیمی درمانی یا سایر درمانها پس از جراحی مورد نیاز است یا خیر، به گروه خطر کودک بستگی دارد.
اگر تومور بسیار بزرگ باشد، ممکن است قبل از جراحی از شیمی درمانی برای کوچک کردن تومور و آسانتر کردن برداشتن آن استفاده شود.
پرتودرمانی سرطان نوروبلاستوما
پرتودرمانی از پرتوهای یا ذرات پرانرژی برای از بین بردن سلولهای سرطانی استفاده میکند. پرتودرمانی گاهی اوقات بخش ضروری درمان است، اما به دلیل عوارض جانبی طولانی مدت احتمالی در کودکان خردسال، پزشکان در صورت امکان از استفاده از آن اجتناب میکنند.
بیشتر کودکان مبتلا به نوروبلاستوما نیازی به پرتودرمانی ندارند. این روش بیشتر در کودکان مبتلا به نوروبلاستومای پرخطر، معمولاً پس از پیوند سلولهای بنیادی استفاده میشود. همچنین ممکن است برای کودکانی که علائم تهدید کننده زندگی دارند و برای کوچک کردن تومور نیاز به درمان اورژانسی دارند، استفاده شود.
دو نوع پرتودرمانی میتواند برای درمان کودکان مبتلا به نوروبلاستوما استفاده شود:
- پرتودرمانی با پرتو خارجی
- رادیوتراپی MIBG
پرتودرمانی خارجی از یک دستگاه برای متمرکز کردن پرتو تابش بر روی سرطان از منبع تابش خارج از بدن استفاده میکند. این نوع درمان ممکن است استفاده شود:
- برای تلاش برای کوچک کردن تومورها قبل از جراحی، که برداشتن آنها را آسانتر میکند.
- برای درمان تومورهای بزرگتر که باعث مشکلات جدی (مانند مشکل در تنفس) میشوند و به سرعت به شیمی درمانی پاسخ نمیدهند.
- به عنوان بخشی از رژیم درمانی پس از پیوند سلول های بنیادی در کودکان مبتلا به نوروبلاستومای پرخطر برای از بین بردن سلولهای نوروبلاستوما که باقی میمانند. ممکن است به ناحیه تومور اولیه و سایر نواحی بدن که ممکن است بیماری فعال در اسکن MIBG دیده شود، تابش داده شود.
- برای کمک به تسکین درد ناشی از نوروبلاستومای پیشرفته.
- هنگامی که تابش به کل بدن هدایت میشود، به عنوان پرتودرمانی کل بدن (TBI) شناخته میشود. این روش در گذشته برای کودکان مبتلا به نوروبلاستومای پرخطر قبل از پیوند سلولهای بنیادی استفاده میشد، اما اکنون بیشتر رایج است که تابش فقط پس از پیوند سلولهای بنیادی و فقط به محل تومور اولیه و هر ناحیه دیگری از بدن داده شود. که ممکن است سلولهای نوروبلاستومای فعال داشته باشد.
قبل از شروع درمانهای پرتودرمانی، دکتر پرتودرمانی با آزمایشهای تصویربرداری مانند اسکن MRI اندازهگیریهای دقیقی را برای تعیین زوایای صحیح برای هدف قرار دادن پرتوهای تابش و دوز مناسب تابش انجام میدهند.
همچنین ممکن است برای فرزند شما یک قالب پلاستیکی شبیه گچ بدن قرار داده شود تا در طول هر درمان در همان وضعیت بماند تا تابش با دقت بیشتری انجام شود.
تعداد درمانهای پرتودرمانی داده شده به وضعیت بستگی دارد.
برای هر جلسه درمان، فرزند شما روی یک میز مخصوص دراز میکشد در حالی که دستگاه تابش را از زاویه دقیقی ارائه میدهد. پرتودرمانی بسیار شبیه به گرفتن اشعه ایکس است، اما دوز تابش بسیار بیشتر است. درمان دردناک نیست. هر درمان واقعی فقط چند دقیقه طول میکشد، اما زمان آماده سازی قرار دادن فرزندتان در محل برای درمان معمولاً بیشتر طول میکشد. به کودکان خردسال ممکن است دارو داده شود تا بخوابند تا در طول درمان حرکت نکنند.
هورمون درمانی سرطان نوروبلاستوما
هورمون درمانی به طور معمول به عنوان یک درمان اصلی برای نوروبلاستوما استفاده نمیشود. با این حال، در موارد خاص، ممکن است به عنوان بخشی از برنامه درمانی برای برخی از کودکان مبتلا به نوروبلاستوما استفاده شود.
برخی از هورمونها میتوانند رشد سلولهای سرطانی را تحریک کنند. هورمون درمانی با مسدود کردن اثرات این هورمونها یا کاهش تولید آنها، میتواند به کند کردن یا توقف رشد سرطان کمک کند.
هورمون درمانی در نوروبلاستوما:
در نوروبلاستوما، هورمون درمانی ممکن است در موارد زیر استفاده شود:
- کاهش خطر عود: پس از درمانهای اولیه مانند جراحی، شیمی درمانی و پیوند سلولهای بنیادی، هورمون درمانی ممکن است برای کاهش خطر عود نوروبلاستوما استفاده شود.
- درمان تومورهای مقاوم به درمان: در برخی موارد، هورمون درمانی ممکن است برای درمان تومورهایی که به درمانهای دیگر پاسخ نمیدهند، استفاده شود.
- انواع هورمون درمانی در نوروبلاستوما:
- رتینوئیدها: این داروها که با ویتامین A مرتبط هستند، میتوانند به تمایز سلولهای نوروبلاستوما و تبدیل آنها به سلولهای طبیعی کمک کنند. 13-سیس-رتینوئیک اسید (ایزوترتینوئین) یک رتینوئید است که معمولاً پس از پیوند سلولهای بنیادی برای کاهش خطر عود استفاده میشود.
ایمونوتراپی سرطان نوروبلاستوما
ایمونوتراپی روشی برای درمان سرطان است که از سیستم ایمنی بدن برای مبارزه با سلولهای سرطانی استفاده میکند. سیستم ایمنی بدن به طور طبیعی به سلولهای خارجی و غیرطبیعی مانند باکتریها و ویروسها حمله میکند. ایمونوتراپی به سیستم ایمنی کمک میکند تا سلولهای سرطانی را بهتر تشخیص دهد و آنها را از بین ببرد.
انواع ایمونوتراپی برای نوروبلاستوما:
آنتیبادیهای مونوکلونال: این آنتیبادیها در آزمایشگاه ساخته میشوند و به پروتئینهای خاصی روی سطح سلولهای سرطانی متصل میشوند. این اتصال میتواند به روشهای مختلفی به از بین بردن سلولهای سرطانی کمک کند، از جمله:
- علامت گذاری سلولهای سرطانی برای حمله سیستم ایمنی
- مسدود کردن سیگنالهایی که باعث رشد سلولهای سرطانی میشوند
- تحویل داروهای شیمی درمانی یا رادیواکتیو به سلولهای سرطانی
آنتیبادیهای مونوکلونال مورد استفاده در نوروبلاستوما عبارتند از:
- دینوتوکسیماب (Unituxin): این آنتیبادی به پروتئینی به نام GD2 که روی سطح سلولهای نوروبلاستوما یافت میشود، متصل میشود. معمولاً همراه با سیتوکینها (هورمونهای سیستم ایمنی) مانند GM-CSF و اینترلوکین-2 (IL-2) و همچنین ایزوترتینوئین تجویز میشود.
- ناکسیتماب: این آنتیبادی نیز به GD2 متصل میشود و میتواند در بیمارانی که حداقل یک سال سن دارند و نوروبلاستومای پرخطر دارند که در استخوانها یا مغز استخوان آنها وجود دارد و پس از پاسخ اولیه به درمان عود کرده یا دوباره شروع به رشد کرده است، استفاده شود.
- مهارکنندههای ایست بازرسی ایمنی: این داروها پروتئینهایی را که به طور معمول سیستم ایمنی را مهار میکنند، مسدود میکنند. این کار به سیستم ایمنی اجازه میدهد تا با قدرت بیشتری به سلولهای سرطانی حمله کند.
- واکسنهای سرطان: این واکسنها به سیستم ایمنی کمک میکنند تا سلولهای سرطانی را تشخیص دهد و به آنها حمله کند.
- درمان سلولی تطبیقی: در این روش، سلولهای ایمنی از بدن بیمار گرفته میشود، در آزمایشگاه تغییر داده میشود تا توانایی آنها در مبارزه با سرطان افزایش یابد، و سپس به بدن بیمار بازگردانده میشود.
شیمی درمانی برای نوروبلاستوما
شیمی درمانی (شیمی) استفاده از داروهای ضد سرطان است که معمولاً به داخل ورید تزریق میشوند. داروها وارد جریان خون میشوند و در سراسر بدن حرکت میکنند تا به سلولهای سرطانی برسند و آنها را از بین ببرند. این امر شیمی درمانی را برای درمان نوروبلاستوما مفید میکند، به خصوص اگر نتوان همه آن را با جراحی برداشت.
اینکه آیا کودکی مبتلا به نوروبلاستوما شیمی درمانی دریافت میکند یا خیر، به گروه خطر او بستگی دارد که بر اساس مرحله (وسعت) و محل سرطان، سن کودک و سایر عوامل تعیین میشود.
برخی از کودکان مبتلا به نوروبلاستوما قبل از جراحی (شیمی درمانی نئوادجوانت) یا بعد از جراحی (شیمی درمانی کمکی) با شیمی درمانی درمان میشوند.
در موارد دیگر، به خصوص زمانی که سرطان بیش از حد گسترش یافته است که با جراحی به طور کامل برداشته شود، شیمی درمانی درمان اصلی است. شیمی درمانی برای نوروبلاستوما معمولاً شامل ترکیبی از داروها است. داروهای اصلی شیمی درمانی مورد استفاده عبارتند از:
- سیکلوفسفامید
- سیس پلاتین یا کاربوپلاتین
- وین کریستین
- دوکسوروبیسین (آدریامایسین)
- اتوپوزاید
- توپوتکان
- ملفالان (گاهی اوقات در طول پیوند سلول های بنیادی استفاده می شود)
- بوسولفان (گاهی اوقات در طول پیوند سلول های بنیادی استفاده می شود)
- تیوتپا (گاهی اوقات در طول پیوند سلول های بنیادی استفاده می شود)
- شایع ترین ترکیب داروها شامل سیس پلاتین (یا کاربوپلاتین)، سیکلوفسفامید، دوکسوروبیسین، وین کریستین و اتوپوزاید است، اما ممکن است از داروهای دیگر نیز استفاده شود.
برای کودکان در گروه پرخطر، ممکن است داروهای دیگری نیز اضافه شود و برخی از داروها ممکن است در دوزهای بالاتر تجویز شوند. این ممکن است با پیوند سلول های بنیادی دنبال شود.
پزشکان شیمی درمانی را به صورت چرخه ای انجام میدهند. درمان برای چند روز متوالی انجام میشود و پس از آن زمان استراحت برای بهبودی بدن در نظر گرفته میشود. چرخه ها معمولاً هر 3 یا 4 هفته تکرار می شوند. طول کل درمان به گروه خطر کودک بستگی دارد گروه های پرخطر معمولاً به درمان طولانی تری نیاز دارند.
شیمی درمانی میتواند به مغز استخوان، جایی که سلولهای خونی جدید ساخته میشوند، آسیب برساند. این میتواند منجر به تعداد کم سلولهای خونی شود که میتواند منجر به موارد زیر شود:
- افزایش احتمال عفونت (از داشتن گلبول های سفید بسیار کم)
- کبودی یا خونریزی آسان (از داشتن پلاکت های خون بسیار کم)
- خستگی (از داشتن گلبول های قرمز بسیار کم)
- بیشتر این عوارض جانبی پس از پایان درمان از بین میروند. اغلب راههایی برای کاهش این عوارض جانبی وجود دارد. به عنوان مثال، میتوان داروهایی را برای کمک به پیشگیری یا کاهش حالت تهوع و استفراغ تجویز کرد. حتماً از پزشک یا پرستار فرزندتان در مورد داروهایی که به کاهش عوارض جانبی کمک میکنند بپرسید و در صورت مشاهده عوارض جانبی در فرزندتان به آنها اطلاع دهید تا بتوان آنها را مدیریت کرد.
درمان رتینوئید برای نوروبلاستوما
رتینوئیدها چه هستند؟ رتینوئیدها مواد شیمیایی مرتبط با ویتامین A هستند. آنها به عنوان عوامل تمایز شناخته میشوند زیرا تصور میشود که به برخی از سلولهای سرطانی کمک میکنند تا بالغ شوند (تمایز پیدا کنند) و به سلولهای طبیعی تبدیل شوند.
رتینوئیدها چگونه در درمان نوروبلاستوما استفاده میشوند؟
در کودکان مبتلا به نوروبلاستومای پرخطر، درمان با رتینوئیدی به نام 13-سیس-رتینوئیک اسید (ایزوترتینوئین) خطر بازگشت سرطان را پس از شیمی درمانی با دوز بالا و پیوند سلولهای بنیادی کاهش میدهد. اکنون اکثر پزشکان 6 ماه 13-سیس-رتینوئیک اسید را پس از پیوند توصیه میکنند. این دارو به صورت کپسول، دو بار در روز به مدت 2 هفته مصرف میشود و پس از آن 2 هفته قطع میشود.
محققان اکنون در تلاش هستند تا رتینوئیدهای مؤثرتری را توسعه دهند و نقش دقیق این رویکرد را در درمان نوروبلاستوما تعریف کنند. شایع ترین عارضه جانبی 13-سیس-رتینوئیک اسید، خشکی و ترک خوردن لب ها است. خشکی پوست یا چشم نیز مانند خونریزی بینی، دردهای عضلانی و مفصلی و تغییرات در ناخن ها ممکن است.
متخصص درمان سرطان نوروبلاستوما
متخصص درمان سرطان نوروبلاستوما، آنکولوژیست کودکان است.
آنکولوژیست کودکان، پزشکی است که در تشخیص و درمان سرطان در کودکان تخصص دارد. آنها آموزشهای تخصصی در زمینه انواع سرطانهای دوران کودکی، از جمله نوروبلاستوما، دیدهاند و با جدیدترین روشهای درمانی و تحقیقات در این زمینه آشنا هستند.
علاوه بر آنکولوژیست کودکان، ممکن است متخصصان دیگری نیز در تیم درمان نوروبلاستوما حضور داشته باشند، از جمله:
- جراح کودکان: برای برداشتن تومور با جراحی.
- رادیولوژیست کودکان: برای انجام و تفسیر آزمایشهای تصویربرداری مانند سی تی اسکن، MRI و اسکن MIBG.
- پرتودرمانگر کودکان: برای انجام پرتودرمانی.
- متخصص غدد درون ریز کودکان: برای مدیریت مشکلات هورمونی که ممکن است در اثر نوروبلاستوما یا درمان آن ایجاد شود.
- متخصص مغز و اعصاب کودکان: برای مدیریت مشکلات عصبی که ممکن است در اثر نوروبلاستوما یا درمان آن ایجاد شود.
- روانشناس کودکان: برای حمایت عاطفی از کودک و خانواده.
- پرستاران متخصص آنکولوژی کودکان: برای ارائه مراقبتهای روزانه و حمایت از کودک و خانواده.
طول عمر سرطان نوروبلاستوما
آمار بقا، درصد بیمارانی را نشان میدهد که برای مدت زمان مشخصی پس از تشخیص سرطان زنده میمانند. در مورد نوروبلاستوما، معمولاً از آمار بقای 5 ساله استفاده میشود.
- نرخ بقای 5 ساله برای کودکان مبتلا به نوروبلاستوما به طور کلی حدود 70-80٪ است.
- کودکان در گروه کمخطر، نرخ بقای 5 ساله بیش از 95٪ دارند.
- کودکان در گروه پرخطر، نرخ بقای 5 ساله حدود 40-50٪ دارند.
آیا سرطان نوروبلاستوما کشنده است؟
در حالی که نوروبلاستوما میتواند یک بیماری جدی باشد، اما همیشه کشنده نیست. در واقع، بسیاری از کودکان مبتلا به نوروبلاستوما با موفقیت درمان میشوند و زندگی طولانی و سالمی دارند.